Tachykardia. Co to jest? Jakie są objawy i przyczyny częstoskurczu
Gdy serce kurczy się szybciej niż 100 razy na minutę, mówimy o tachykardii. Naturalnie mogą ją wywołać emocje lub aktywność fizyczna, ciąża czy gorączka, jednak czasem oznacza chorobę i od właściwego rozpoznania zależy, jak będzie leczona.
- Co to jest tachykardia?
- Tachykardia – przyczyny przyspieszonej akcji serca
- Rodzaje tachykardii
- Tachykardia – objawy częstoskurczu
- Tachykardia – diagnostyka i rozpoznanie
- Tachykardia – leczenie
Co to jest tachykardia?
Normalnie serce w spoczynku powinno się kurczyć nie szybciej niż 100 razy na minutę. Tachykardią, inaczej częstoskurczem, nazywamy stan, gdy serce pracuje szybciej niż 100 uderzeń na minutę.
Tachykardia – przyczyny przyspieszonej akcji serca
Tachykardia nie musi oznaczać żadnej choroby. Przyspieszenie akcji serca jest naturalną odpowiedzią organizmu na wysiłek fizyczny i emocje. Przyspieszoną akcję serca obserwuje się też u kobiet w ciąży, zazwyczaj jednak nie przekracza wtedy 100 uderzeń na minutę.
Rodzaje tachykardii
Tachykardia zatokowa
Tachykardia zatokowa, czyli taka, która ma źródło w węźle zatokowo-przedsionkowym – miejscu, gdzie impulsy powinny powstawać, może stanowić również objaw innego stanu, np. gorączki, niedokrwistości, nadczynności tarczycy, a także guza chromochłonnego nadnerczy. Zbyt szybka czynność serca może być powikłaniem przyjmowania niektórych leków (np. β-mimetyków).
Tachykardia nadkomorowa
Z tachykardią nadkomorową mamy do czynienia, kiedy impulsy elektryczne powstają w ognisku znajdującym się w pęczku Hisa (element układu bodźcoprzewodzącego serca, który odpowiada za przekazywanie sygnałów elektrycznych w sercu, znajduje się pomiędzy przedsionkami i komorami) lub powyżej niego.
Groźniejsze niż wymienione zaburzenia rytmu serca są sytuacje, kiedy dochodzi do częstoskurczu nadkomorowego. Wyróżnia się trzy częstoskurcze nadkomorowe:
- częstoskurcz nawrotny w węźle przedsionkowo-komorowym (AVNRT),
- częstoskurcz nawrotny przedsionkowo-nawrotny (AVRT),
- częstoskurcz przedsionkowy (AT).
Każda z trzech wymienionych arytmii serca ma inne podłoże. W przypadku AVNRT w wyniku obecności dodatkowej drogi przewodzenia w obrębie węzła przedsionkowo-komorowego istnieje możliwość nieprawidłowego rozchodzenia się impulsów elektrycznych w sercu. To wywołuje predyspozycję do częstoskurczu nadkomorowego. Drugi rodzaj częstoskurczu – AVRT – cechuje się obecnością dodatkowego szlaku przewodzenia pomiędzy przedsionkami a komorami, często nazywany zespołem WPW (Wolffa, Parkinsona i White’a). Obecność dodatkowej drogi łączącej przedsionki z komorami może odbierać pozostałym ośrodkom układu bodźcoprzewodzącego kontrolę nad częstością pracy serca skutkującą częstoskurczami. Z kolei AT jest efektem powstania w przedsionkach miejsca o zmienionej aktywności elektrycznej powodującej zbyt szybką pracę serca.
Pozostałe dwie arytmie nadkomorowe, które mają zupełnie inny mechanizm powstawania niż wyżej wymienione, to: trzepotanie i migotanie przedsionków. Spowodowane są one nieprawidłowościami w zakresie elektrycznej aktywności przedsionków i skutkują ich bardzo szybką czynnością.
Trzepotanie przedsionków jest opisywane jako uporządkowany rytm, zwykle o częstotliwości 250-350/minutę, natomiast w przypadku migotania przedsionków, czyli najczęściej występującej arytmii nadkomorowej, czynność przedsionków jest nieregularna i sięga wartości 350-700/min. Prawidłowo działający układ bodźcoprzewodzący serca nie jest w stanie przekazać tylu sygnałów z przedsionków do komór, dlatego czynność komór jest wolniejsza. Zarówno migotanie, jak i trzepotanie przedsionków występuje głównie u starszych osób.
Tachykardia komorowa
O arytmii komorowej mówimy, jeżeli impulsy elektryczne powstają poniżej pęczka Hisa. Komorowe zaburzenia rytmu mogą występować jako niegroźne pojedyncze dodatkowe pobudzenia, ale także jako złożony częstoskurcz składający się z co najmniej 3 następujących po sobie pobudzeń. Im więcej nieprawidłowych, dodatkowych pobudzeń komorowych, tym groźniejsza arytmia. Skrajnymi postaciami komorowych zaburzeń akcji serca są trzepotanie i migotanie komór, które są bezpośrednim zagrożeniem życia i wymagają natychmiastowej interwencji.
Tachykardia – objawy częstoskurczu
Częstoskurcz nadkomorowy
Objawy arytmii są zmienne i zależą głównie od częstotliwości pracy komór, im szybsza, tym większe dolegliwości. Dodatkowo ważne są także choroby towarzyszące pacjenta, czas trwania zaburzeń rytmu serca oraz indywidualna wrażliwość. Chorzy w trakcie napadu arytmii mogą się skarżyć na:
- kołatania serca,
- zawroty głowy,
- uczucie dyskomfortu w klatce piersiowej,
- może dojść do osłabienia i omdlenia.
Niektóre arytmie nawracają, powodując epizodyczne wystąpienie objawów.
Arytmie komorowe
Pojedyncze komorowe pobudzenia dodatkowe zazwyczaj nie są odczuwane przez pacjenta. W przypadku dłuższych, złożonych arytmii chory będzie zgłaszał kłucie w klatce piersiowej, kołatania serca, a także uczucie „jakby serce miało wyskoczyć”. W trakcie migotania komór lub częstoskurczu komorowego, czyli zaburzeń rytmu serca powodujących zaburzenia w krążeniu krwi, dojdzie do omdlenia, a w przypadku braku stosownej interwencji do zatrzymania akcji serca.
Tachykardia – diagnostyka i rozpoznanie
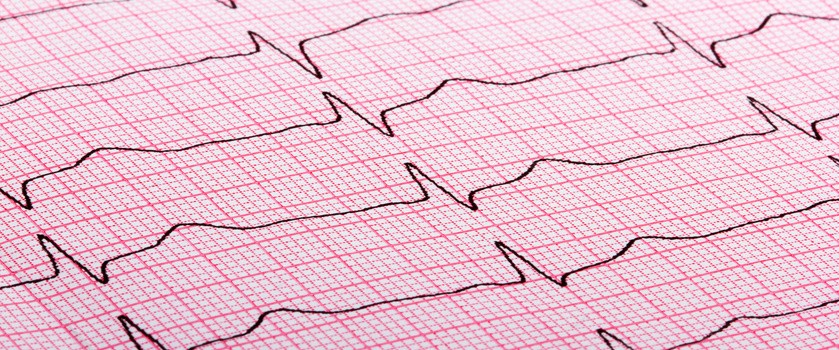
Diagnostyka zaburzeń rytmu serca opiera się głównie na badaniu EKG spoczynkowym. Jeżeli arytmia występuje okresowo, a nie stale, może być potrzebne wykonanie 24-godzinnego monitorowania EKG metodą Holtera (Holter EKG). Poza samym wystąpieniem arytmii urządzenie zarejestruje, jak często na dobę arytmia się pojawia i umożliwi powiązanie tego ze zgłaszanymi przez pacjenta objawami.
Tachykardia – leczenie
Schematy leczenia tachykardii zależą od jej typu. Istotne jest działanie przyczynowe polegające na wyeliminowaniu czynnika prowokującego epizody arytmii, np. nadczynności tarczycy.
W części częstoskurczów nadkomorowych pomocna będzie tzw. próba Valsalvy zwiększająca napięcie nerwu błędnego (unerwia między innymi serce) polegająca na wydmuchiwaniu powietrza z płuc przy zamkniętych ustach i zaciśniętych skrzydełkach nosa. Manewr ten często powoduje przerwanie częstoskurczu.
Niektóre zagrażające życiu arytmie komorowe wymagają interwencji w postaci kardiowersji lub defibrylacji, czyli przerwania częstoskurczu poprzez dostarczenie impulsu elektrycznego. Pacjentom, u których występuje wysokie ryzyko nawrotów groźnych arytmii, wszczepia się podskórny kardiowerter-defibrylator (ang. implantable cardioverter defibrillator – ICD). Działanie ICD polega na stałej rejestracji rytmu serca i w razie potrzeby następuje przerwanie arytmii przez impuls elektryczny.
Część chorych na arytmie wymaga zabiegu ablacji przezcewnikowej, polegającej na wprowadzeniu przez naczynia specjalnych elektrod do serca, zlokalizowaniu źródła arytmii i zniszczenia go poprzez aplikację prądu o częstotliwości radiowej. Ablacja serca to lokalne zniszczenie źródła zaburzeń jego rytmu. Leczenie tachyarytmii jest trudnym procesem i wymaga współpracy pacjenta i lekarza.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty