Rezonans magnetyczny (MRI) stawu skokowego – badanie, wskazania, cena i skierowanie na prześwietlenie
Rezonans magnetyczny stawu skokowego jest metodą diagnostyczną, która pozwala na ocenę najgłębiej położonych elementów tego obszaru. Większość badań z wykorzystaniem tomografii rezonansu magnetycznego wykonywana jest z podaniem kontrastu. Dzięki MRI możliwe jest zobrazowanie zarówno uszkodzeń chrząstki stawowej, więzadeł, jak i zmian zwyrodnieniowych i nowotworowych. Czy do wykonania rezonansu magnetycznego stawu skokowego niezbędne jest posiadanie skierowania lekarskiego, ile kosztuje MR kostki, jakie badania krwi należy wykonać przed prześwietleniem stawu skokowego z wykorzystaniem kontrastu? Odpowiedzi na te i inne pytania znajdują się w niniejszym artykule.
Staw skokowy to jeden z najbardziej obciążonych stawów w ludzkim ciele. Dzięki niemu człowiek jest w stanie poruszać stopą w każdej płaszczyźnie, co z kolei umożliwia poruszanie się. Diagnozowanie schorzeń tej okolicy jest możliwe dzięki wykorzystaniu obrazowych metod diagnostycznych, w tym także rezonansu magnetycznego (MR, MRI). Najczęściej na prześwietlenie kierują pacjenta lekarze specjaliści – ortopeda lub chirurg. MRI wykonuje się w celu weryfikacji podejrzanych obrzęków lub dolegliwości bólowych, których nie udało się ocenić w innych badaniach obrazowych.
Rezonans magnetyczny stawu skokowego – co to jest i na czym polega badanie?
Rezonans magnetyczny (nazywany również tomografią rezonansu magnetycznego) stawu skokowego to jedno z bezpieczniejszych i częściej wykonywanych badań obrazowych. Powszechność MRI związana jest ze stosowaniem fal magnetycznych, które nie są szkodliwe dla organizmu. Wykonanie MR pozwala na zobrazowanie wszystkich struktur anatomicznych znajdujących się w danym obszarze. Postawienie dokładnej diagnozy może wymagać podania środka cieniującego w trakcie rezonansu. Podany dożylnie kontrast pozwala uwidocznić patologiczne zmiany m.in. w tkankach miękkich. Staw skokowy składa się ze stawu skokowego górnego (staw skokowo-goleniowy) oraz stawu skokowego dolnego (staw skowo-piętowo-łódkowy), który dodatkowo dzieli się na staw skokowy przedni (staw skokowo-piętowo-łódkowy) i staw skokowy tylny (staw skokowo-piętowy). Zbudowany jest również z licznych więzadeł, ścięgien, kości piszczelowej, strzałkowej i skokowej. MRI polega na uwidocznieniu tkanek oraz struktur położonych głębiej, niewidocznych w innych metodach obrazowych, m.in. RTG stawu skokowego, TK (tomografii komputerowej) stawu skokowego oraz USG tego obszaru. Rezonans powinien być tzw. badaniem z wyboru, niemniej zazwyczaj nie jest pierwszym, na które kierowany jest pacjent. Wynika to z dostępność poszczególnych metod obrazowania – na RTG lub USG czeka się krócej.
Rezonans magnetyczny stawu skokowego – wskazania do badania
Rezonans magnetyczny stawu skokowego wykonuje się przy podejrzeniu uszkodzenia chrząstki stawowej, uszkodzeniach więzadeł oraz zmian zwyrodnieniowych. MR umożliwia również rozpoznanie choroby nowotworowej (łagodnych oraz złośliwych guzów tego obszaru) oraz ocenę przed- i pooperacyjną stawu skokowego. Inne wskazania do MRI obejmują przewlekłe zapalenie ścięgna, częściowe i całkowite zerwanie ścięgna (np. ścięgna Achillesa) oraz kontuzje, takie jak np. pourazowe uszkodzenie elementów składowych stawu. Możliwe jest również wykonanie rezonansu podczas diagnostyki jałowej martwicy kości stępu i śródstopia, po zwichnięciu, skręceniu i w niestabilności stawu (kontroluje się stan struktur anatomicznych stawu). Wskazaniem może być również niewyjaśniony innymi metodami obrazowymi ból stawu skokowego.
Rezonans magnetyczny stawu skokowego – przeciwwskazania do badania
Przeciwwskazaniem bezwzględnym do wykonania rezonansu magnetycznego jest obecność metalowych elementów w ciele pacjenta. Jeśli osoba badana posiada endoprotezę wykonaną z metalu, wówczas na badanie należy przynieść zaświadczenie z informacją o materiale, z którego jest ona zbudowana (np. wypis z zabiegu). W przypadku założonych szyn oraz gipsu rezonans należy odłożyć i zaplanować po zdjęciu opatrunku. Badania ambulatoryjne (tzn. gdy pacjent po wykonaniu zabiegu opuszcza placówkę) nie są przeprowadzane u pacjentów z rozrusznikiem serca, elektrycznymi implantami czy pompą insulinową. Osoby będące po zabiegach chirurgicznych – ze wszczepionymi klipsami naczyniowymi lub stentami – mogą mieć wykonane badanie rezonansu magnetycznego po upływie 6.– 8. tygodni od zabiegu. Osoba, która cierpi na klaustrofobię, może mieć wykonane badanie rezonansem magnetycznym po zażyciu środków uspokajających przepisanych przez lekarza kierującego/rodzinnego. Należy jednak pamiętać, że podczas badania stawu skokowego pacjent „wjeżdża” do aparatu od strony stóp, więc głowa znajduje się na zewnątrz/pograniczu aparatu. U kobiet w ciąży wykonuje się MR tylko w razie pilnej potrzeby i po konsultacji z ginekologiem-położnikiem. Nie zaleca się wykonywanie rezonansu u kobiet w I trymestrze ciąży. Jeśli w trakcie MR zajdzie potrzeba podania środka kontrastującego przeciwwskazaniem będzie zbyt wysoki poziom kreatyniny (badanie laboratoryjne, świadczące o tym w jakim stopniu nerki są w stanie wydalić kontrast po wykonanym MR).
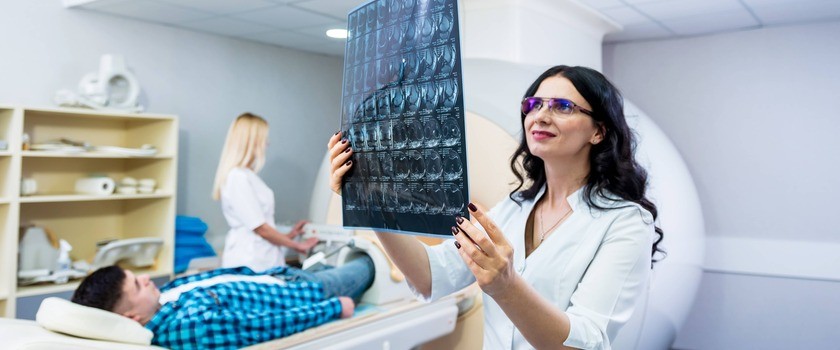
Rezonans magnetyczny stawu skokowego – jak wygląda badanie?
Rezonans magnetyczny bez podania środka kontrastowego nie wymaga specjalnego przygotowania. Natomiast na MR stawu skokowego z kontrastem pacjent powinien stawić się po 3-godzinnej przerwie od ostatniego posiłku i przyjęcia płynów. Po zgłoszeniu się do pracowni diagnostycznej pacjent zostanie zaproszony do przebieralni, gdzie pozostawia wszystkie metalowe przedmioty mogące oddziaływać z magnesem (np. pasek od spodni, zegarek, biżuterię, karty magnetyczne) oraz obuwie. Następnie zostanie poproszony o położenie się na stole. Elektroradiolog wykonujący badanie, umieści w obrębie jego kostki tzw. cewkę, czyli element służący do odbierania sygnału. Następnie założy pacjentowi na uszy słuchawki lub poda stopery, które wytłumią dźwięk. Pacjent otrzymuje także specjalny sygnalizator (gumowa gruszka służąca do informowania personelu o gorszym samopoczuciu). Badanie trwa od 25 do 60 minut, w zależności od wskazań umieszczonych na skierowaniu. W trakcie rezonansu pacjent musi leżeć nieruchomo, gdyż każdy jego ruch może spowodować konieczność powtórzenia któreś z wykonywanych sekwencji. Jeżeli pacjent posiada poprzednie wyniki badań dotyczące badanego obszaru, zobowiązany jest zabrać je ze sobą w celu porównania tych obrazów z teraźniejszym wynikiem.
Rezonans magnetyczny stawu skokowego – jak interpretować wyniki
Prawidłowa interpretacja wyniku badania rezonansu magnetycznego pozwala na dobranie odpowiedniego leczenia dla pacjenta. Opis MR zawiera informacje o zastosowanych sekwencjach oraz obrazach (np. T2-zależne). W zależności od stanu ogólnego, w opisie mogą pojawić się informacje związane z obrzękiem tkanek miękkich oraz zwiększoną ilością płynu w jamie stawowej (w odniesieniu do zmian pourazowych). Na obrazach może być widoczne zagęszczenie struktury kostnej oraz zapalenie w obrębie kości (osteitis). O zmianach pourazowych może także świadczyć podwyższony sygnał (wzmocnienie) jednego z wielu więzadeł – może być ono uszkodzone lub częściowo zerwane – całkowity brak sygnału świadczy o zerwaniu więzadła. Ból oraz obrzęk są objawami przerostu błony maziowej, która powoduje przewlekły stan zapalny w stawie skokowym. W rezonansie weryfikuje się diagnozę podstawioną w badaniu USG, np. podejrzenie torbieli, która jest widoczna jako ograniczony obszar wypełniony płynem, mogący mieć przegrody. Nadmiernie napięcie ścięgien np. ścięgna Achillesa może powodować obrzęk szpiku kostnego, o którym również może pojawić się wzmianka w opisie. Podejrzenie skręcenia stawu skokowego nie zawsze potwierdza się po wykonaniu RTG, co skłania lekarza kierującego do zlecenia rezonansu magnetycznego. Po stwierdzeniu uszkodzeń więzadeł zabezpiecza się staw ortezą lub stabilizatorem ograniczającym ruch w jego obrębie. Pozwala to na regenerację oraz przygotowanie stawu skokowego do rehabilitacji. Rehabilitacja, poprzez ćwiczenia oraz inne zabiegi, ma na celu wzmocnienie oraz zwiększenie ruchomości obolałej i sztywnej kostki. Niestety, nie zawsze istnieje możliwość powrotu pacjenta do zdrowia i pełnej sprawności stawu skokowego, wywołując tzw. częściowy uszczerbek na zdrowiu (ból przy zmianie pogody, zmniejszona ruchomość stawu).
Rezonans magnetyczny stawu skokowego – skierowanie, cena/refundacja badania
Skierowania na rezonans magnetyczny stawu skokowego wymagane jest zarówno gdy pacjent chce wykonać badanie w ramach refundacji kosztów przez Narodowy Fundusz Zdrowia (NFZ), jak i prywatnie. Zlecenie na tomografię rezonansu magnetycznego można zrealizować w szpitalach oraz prywatnych placówkach mających podpisaną umowę z NFZ. Koszt rezonansu zależy od miejsca wykonania oraz konieczności podania kontrastu. Cena badania wynosi od 350 do 590 zł. Podanie środka kontrastowego to dodatkowy koszt wynoszący od 170 do 210 zł.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty