Rezonans magnetyczny przysadki mózgowej – przebieg badania. Jakie są skutki uboczne MRI przysadki z kontrastem?
Rezonans magnetyczny (MRI) przysadki mózgowej wykonuje się na podstawie objawów świadczących o guzie gruczołu lub struktur znajdujących się w jego pobliżu. Prześwietlenie jest dwuetapowe – przeprowadzane przed dożylnym podaniem kontrastu i po jego użyciu. Zarówno na badanie wykonywane w ramach refundacji przez Narodowy Fundusz Zdrowia, jak i to realizowane z prywatnych środków należy mieć skierowanie lekarskie i aktualny wynik badania kreatyniny, obrazującej wydolność nerek. Ile kosztuje MRI przysadki mózgowej, jak należy się przygotować do prześwietlenia i jakie są objawy podania kontrastu? Odpowiedzi na te pytania znajdują się w niniejszym artykule.
Co to jest przysadka mózgowa?
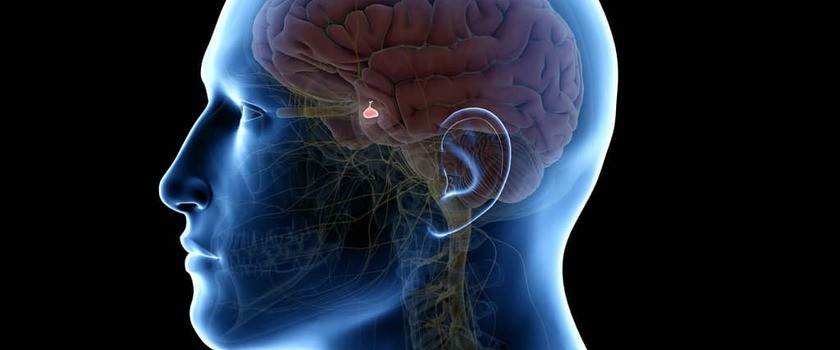
Przysadka mózgowa (nazywana inaczej gruczołem nadrzędnym, z łac. hypophysis s. glandula pituitaria) jest położona w dole środkowym czaszki, w tzw. dole przysadki. Ten gruczoł dokrewny znajduje się na dnie siodła tureckiego kości klinowej (jednej z kości budujących czaszkę). Jest ona niewielka – wielkość przysadki odpowiada rozmiarowi grochu lub pestki wiśni i ma ok. 1 cm średnicy. Podstawowa funkcja tego gruczołu (struktury mającej zdolność wydzielania, np. hormonów) to kontrola większości gruczołów znajdujących się w obrębie organizmu, a konkretnie: tarczycy, nadnerczy, jajników lub jąder. Przysadka składa się z dwóch części: płata przedniego (tzw. przysadka gruczołowa) oraz tylnego (tzw. przysadka nerwowa). Wpływa ona na pracę całego organizmu poprzez wytwarzanie oraz wydzielanie dużej ilości hormonów, tj. hormonu wzrostu (GH), prolaktyny (PRL), hormonu tyreotropowego (TSH), hormonu adrenokortykotropowego (ACTH), hormonu folikulotropowego (FSH), hormonu luteinizującego (LH), endorfiny (PEA), melanotropiny (MSH), oksytocyny i wazopresyny (ADH). Pracę przysadki kontroluje podwzgórze, które połączone jest z nią przez tzw. lejek.
Na czym polega rezonans magnetyczny (MRI) przysadki mózgowej?
Rezonans magnetyczny (MRI, ang. Magnetic Resonance Imaging) to badanie neuroobrazowe, które służy do oceny tkanek miękkich w obrębie całego organizmu człowieka za pomocą fal radiowych oraz pola elektromagnetycznego. Zaletami tej metody diagnostycznej są przede wszystkim: doskonała rozdzielczość, obrazowanie wielopłaszczyznowe i dostępność wielu środków kontrastowych. Poprzez brak artefaktów (zakłóceń) pochodzących od kości, możliwe jest zobrazowanie w nim wielu struktur mózgowia niemożliwych do uchwycenia w tomografii komputerowej (TK). Jedną z okolic anatomicznych, której dokładną ocenę gwarantuje rezonans magnetyczny, jest przysadka mózgowa. MRI przysadki polega na ocenie budowy oraz obecność ewentualnych zmian patologicznych, które są zlokalizowane w samym gruczole lub naciekają (będących w pobliżu, nachodzących) na przysadkę. Najczęściej wykonuje się rezonans z dynamicznym napływem kontrastu, tzn. po podaniu środka cieniującego (substancji wzmacniającej obraz tkanek oraz naczyń krwionośnych). Badanie przeprowadza się poprzez wielokrotny skan przysadki, aby zobrazować sposób przepływu przez nią kontrastu. Jest to niezbędne do uwidocznienia gruczolaka lub innego nowotworu gruczołu. Zmiany, które jest w stanie ukazać rezonans magnetyczny przysadki mózgowej, obejmują wielkość do 1 milimetra.
Wskazania i przeciwwskazania do badania MRI przysadki mózgowej
Jednym z głównych wskazań do wykonania badania MRI przysadki jest podejrzenie nowotworu przysadki – gruczolak (łagodny guz) lub guzów dotyczących struktur położonych w jej pobliżu – chłoniak, rozrodczak, czaszkogardlak, glejak lub guz przerzutowy. Nieprawidłowe wyniki badań laboratoryjnych (hormonu wzrost, prolaktyna, TSH, ACTH, lutropina i FSH), które sugerują niedoczynność lub nadczynność przysadki, również będą podstawą do skierowania pacjenta na rezonans. Dysfunkcje przysadki objawiają się w różny sposób i są zależne od aktywności hormonalnej. Guz somatotropinowy przysadki objawia się jako akromegalia u dorosłych lub gigantyzm u dzieci. Guz prolaktynowy wywołuje zaburzenia miesiączkowania, kłopoty z zajściem w ciążę (w tym także niepłodność), powiększenie gruczołów sutkowych u mężczyzn i hirsutyzm u kobiet. Z kolei guz tyreotropinowy wzmaga nadczynność tarczycy, a guz kortykotropinowy daje się poznać jako choroba Cushinga – otyłość, zaokrąglona twarz, rozstępy, obfite owłosienie, zmiany trądzikowe i nadciśnienie. Innymi wskazaniami do wykonania MRI przysadki są m.in. podejrzenie udaru przysadki (np. na skutek urazu) lub sarkoidozy (choroby ziarniniakowej). Do zaleceń diagnostycznych, oprócz rezonansu magnetycznego, należy także badanie okulistyczne – ocena pola widzenia i dna oka, a ponadto RTG głowy – analiza stanu siodła tureckiego.
MRI jest obecnie jedną z najbezpieczniejszych metod obrazowania, jednakże istnieją przeciwwskazania do jego wykonania. Przed badaniem należy się upewnić, że osoba chora nie posiada:
- rozrusznika serca,
- stymulatora układu nerwowego,
- klipsów naczyniowych (umiejscowienie i materiał weryfikuje się bezpośrednio przed MRI),
- sztucznej zastawki,
- implantu, np. ślimakowego czy okulistycznego,
- metalowych opiłków w oku (najczęściej u osób narażonych zawodowo).
Istnieją także przeciwwskazania do podania środka kontrastowego i przede wszystkim jest to zbyt wysoki poziom kreatyniny (norma wynosi od 0,6 do 1,3 mg/dl) lub zbyt niski poziom eGFR (<30 ml/min/m2). Kreatynina określa wydolność pracy nerek, których zadaniem będzie wydalenie kontrastu z organizmu. W przypadku wystąpienia chorób tarczycy badany nie musi się obawiać o wpływ kontrastu na ten narząd, ponieważ kontrast w MRI jest niejodowy (nie wpływa na pracę gruczołu).
Jak się przygotować do rezonansu magnetycznego przysadki mózgowej?
Pacjent, u którego ma zostać wykonane prześwietlenie metodą rezonansu magnetycznego, powinien być na czczo minimum 3 godziny przed badaniem. Dodatkowo powinien zabrać ze sobą aktualny wynik badania kreatyniny (najdalej sprzed dwóch tygodni). Przed wejściem do pracowni należy zdjąć wszystkie metalowe elementy garderoby, np. biżuterię, spinki, pasek, wyjąć protezę zębową, a z kieszeni spodni monety oraz karty magnetyczne. Jeśli pacjent cierpi na klaustrofobię, może przed badaniem sięgnąć po ziołowe preparaty na uspokojenie (nie mają wpływu na kontrast).
Jak wygląda prześwietlenie (MRI) przysadki mózgowej?
Przed MRI przysadki mózgowej pacjentowi zakłada się wkłucie dożylne, jeśli nie występują żadne przeciwwskazania do jego podania. Po wejściu do pracowni należy położyć się na stole diagnostycznym, na którym elektroradiolog nakłada na badany obszar cewkę (element służący do odbierania sygnału). W przypadku obrazowania przysadki umieszcza się ją nad głową, co niestety ogranicza widoczność i dla wielu chorych jest niekomfortowe. Przed etapem całkowitego zamknięcia cewki zostają zabezpieczone uszy poprzez użycie stoperów lub wkładek wygłuszających dźwięk aparatu. Pacjent otrzymuje także sygnalizator ręczny (gumowa gruszka służąca do informowania personelu o gorszym samopoczuciu lub konieczności szybszego zakończenia badania). Prześwietlenie trwa od 20. do 35. minut. W trakcie badania nie można poruszyć głową. Jeżeli chory posiada poprzednie zdjęcia przysadki mózgowej, powinien zabrać je ze sobą i przekazać personelowi medycznemu. Po zakończeniu rezonansu pacjent kierowany jest do poczekalni na około pół godziny. Ten etap ma na celu upewnienie się, że nie wystąpiła żadna reakcja alergiczna na kontrast. Najczęstszymi objawami takiej reakcji są nudności, niepokój oraz ból w miejscu podania. Jeśli pacjent czuje się dobrze, wkłucie dożylne jest usuwane. Czas oczekiwania na opis rezonansu magnetycznego przysadki mózgowej wynosi od 3. dni do 2. tygodni.
Najczęstsze pojęcia znajdujące się w opisie MRI przysadki mózgowej. Jak interpretować wyniki prześwietlenia?
Opis MRI przysadki mózgowej zawiera m.in. opis wykonanych sekwencji, obrazów oraz uzyskanych płaszczyzn badanej okolicy anatomicznej. Ocenia się wielkość przysadki, jej położenie oraz obecność zmian ogniskowych. Opisywane zmiany mogą mieć, np. „podwyższony sygnał”, co oznacza, że wyróżniają się na tle przysadki. Jej wygląd przypisuje się konkretnemu schorzeniu, a na podstawie diagnozy decyduje się o sposobie leczenia. Jeśli rezonans wykonywany jest w celu skontrolowania występującego już schorzenia – obraz może być „stabilny” lub mogą zmienić się np. rozmiary danej zmiany. Najczęściej rezonans wykonuje się w przypadku podejrzenia gruczolaka przysadki. Gruczolak przysadki (oznaczony przez międzynarodową klasyfikację chorób ICD 10 jako kod D35.2) to łagodna zmiana nowotworowa, powodująca zaburzenia w funkcjonowaniu układu podwzgórzowo-przysadkowego. Dzielą się one na takie, które wydzielają hormony (hormonalnie czynne) oraz takie, które ich nie wydzielają (hormonalnie nieczynne). Inny podział, ze względu na wielkość, wyróżnia mikrogruczolaki (<1 cm) i makrogruczolaki (>1 cm). Objawy, które wywołuje zależą od wytwarzanego przez gruczolaka hormonu – najczęściej jest to prolaktyna (ok. 50% wykrytych przypadków). Powoduje on m.in. ginekomastią (powiększenie gruczołów sutkowych u mężczyzn), niepłodność, zaburzenie miesiączkowania lub spadek libido.
Wczesne wykrycie gruczolaka przysadki pozwoli na uniknięcie niekorzystnego wpływu wydzielanych przez niego hormonów na organizm chorego. Nieleczony gruczolak przysadki może prowadzić do ucisku oraz niedokrwienia struktur znajdujących się w jego sąsiedztwie, a ponadto może się zezłośliwić (zmienić w zmianę złośliwą), którą zdecydowanie ciężej wyleczyć. Gruczolaka leczy się za pomocą farmakoterapii, interwencji chirurgicznej (jeśli jest taka możliwość) oraz radioterapii. Długość życia chorego zależy od czasu wykrycia zmiany, umiejscowienia guza oraz od zastosowanego leczenia.
Mikrogruczolak w badaniu MRI widoczny jest jako owalna zmiana o pośrednim sygnale, który po podaniu środka kontrastowego ma słabszy sygnał niż otaczająca go tkanka. Natomiast makrogruczolak ulega wzmocnieniu po podaniu kontrastu, może zawierać drobne torbiele oraz modelować (formować, uciskać) inne struktury wokół zmiany.
MRI przysadki mózgowej – cena/refundacja i skierowanie na badanie
Do wykonania rezonansu magnetycznego przysadki mózgowej z kontrastem wymagane jest skierowanie. Można je uzyskać podczas wizyty u lekarza specjalisty w ramach NFZ lub prywatnie. Najczęściej skierowanie wystawiane jest przez endokrynologa, neurologa lub okulistę (przy podejrzeniu guza na podstawie badania dna oka). Badanie jest refundowane przez Narodowy Fundusz Zdrowia, niemniej czas oczekiwania na ten rodzaj prześwietlenia może być zdecydowanie dłuższy niż na te zarejestrowane prywatnie. Cena badania mieści się w przedziale od 300 do 630 zł (podane kwoty obejmuje cenę badania + cenę środka kontrastowego).






 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty