-
Cukrzyca ciążowa u matki podnosi ryzyko ADHD u dzieci
Przeczytane 2 razy
4 min
-
Koreańska pielęgnacja twarzy i włosów – jakie kosmetyki wybrać?
Przeczytane 448 razy
9 min
-
Uczulenie na truskawki u dzieci i dorosłych – objawy i leczenie
Przeczytane 181 razy
5 min
-
Badanie poziomu cholesterolu u 6-latków. Ważne zmiany w bilansie zdrowia dzieci
Przeczytane 349 razy
4 min
-
Splot słoneczny – jakie pełni funkcje? Ból i urazy splotu trzewnego
Przeczytane 249 razy
4 min
-
Dieta NiMe – zasady i korzyści dla zdrowia. Na czym polega dieta na poprawę mikrobiomu?
Przeczytane 426 razy
3 min
-
Uczulenie na komary. Jakie są objawy i przyczyny alergii na komary?
Przeczytane 536 razy
7 min
-
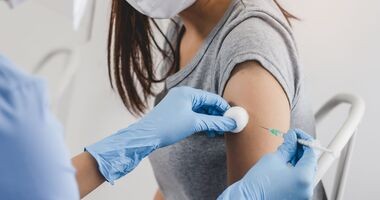
Szczepienia w aptece. Lista chorób zakaźnych, przeciw którym zaszczepi farmaceuta
Przeczytane 933 razy
4 min
-
Czym jest rozluźnianie mięśniowo-powięziowe? Jakie daje efekty?
Przeczytane 722 razy
5 min
-
Mleko modyfikowane kozie. Jakie ma właściwości i kiedy je podawać?
Przeczytane 490 razy
10 min
Min. zamówienie z odbiorem w aptece: 25 zł

- Start
- Koszyk 0
- Szukaj
-
Konto
-
Menu
Ostatnie sztuki Strefa marek Leki na receptę Zdrowie Alergia Ból Diabetyk Oczy i wzrok Problemy skórne Przeziębienie i grypa Rany, oparzenia, blizny Seks i antykoncepcja Układ krążenia i serce Układ moczowo-płciowy Układ nerwowy Układ trawienny Witaminy i minerały Zielarnia i homeopatia Mama i dziecko Planowanie ciąży Zdrowie w ciążyBielizna poporodowa Kosmetyki dla mam Laktacja i karmienie piersią Karmienie dziecka Przewijanie dziecka Kosmetyki dla dzieci Zdrowie dziecka Akcesoria dziecięce Kosmetyki Dermokosmetyki Kosmetyki naturalne Pielęgnacja twarzy Pielęgnacja ciała Pielęgnacja włosów Pielęgnacja stóp Manicure i pedicure Pielęgnacja dłoni Kosmetyki dla mężczyzn Do oczu i rzęs Makijaż OpalaniePielęgnacja ust Akcesoria kosmetyczne Kosmetyki konopne Kosmetyki koreańskie Zestawy promocyjne Higiena Higiena jamy ustnej Higiena intymna Higiena uszu i nosa Dezynfekcja Nietrzymanie moczu Artykuły higieniczne Sport Odchudzanie Suplementy dla sportowców Sprzęt sportowy Tejpy i akcesoria Detoks Nawodnienie Sprzęt medyczny Akcesoria medyczneRehabilitacja Sprzęt specjalistyczny Testy diagnostyczne Stroje i obuwie medyczne Ciśnieniomierze Glukometry Inhalatory Pulsoksymetry Termometry DOZ Market Małe AGD Utrzymanie czystości Zdrowa żywność Akcesoria kuchenne Artykuły dla zwierząt Świece i aromaterapia Preparaty na insekty DOZkonałe Marki ALE ACTIVE LIFE ENERGY BOTAME DOZ DAILYDOZ MED DOZ PRODUCT ENILOME ENTERIS INTENO KICKFLY ORTENIKA PIKABU PLAN BY DOZ PURETIQA SALVITIS SKINIMAL D ZIELNIK DOZ DOZkonałe zestawy Kremy regenerujące Odżywianie w chorobie Zestawy Cetaphil Zestawy Kosmetyczne dla dzieci Zestawy Salvitis Zestawy Kosmetyków Zestawy prezentowe

 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty