Sensor do pomiaru cukru (CGM) – czym jest? Ile kosztuje? Refundacja
Koncepcja wszczepialnych czujników glukozy jest propagowana od ponad 40 lat. Obecnie przyjmuje się, że ciągły monitoring glikemii (CGM) zwiększa jakość życia, ponieważ umożliwia podejmowanie świadomych decyzji dotyczących leczenia cukrzycy w wyniku bardziej zoptymalizowanej kontroli glikemii. Cukrzyca jest jedną z najczęstszych chorób cywilizacyjnych, na którą w Polsce choruje ponad 3 mln osób, z czego około 25% nie jest tego świadomych.
- Co to jest CGM?
- Jak działa sensor do pomiaru cukru?
- Czy CGM są refundowane przez NFZ?
- Kto może wystawić zlecenie na refundowane systemy ciągłego pomiaru glikemii?
Co to jest CGM?
System CGM (ang. Continuous Glucose Monitoring) to inaczej system ciągłego pomiaru poziomu cukru we krwi. Jest to kolejna generacja urządzeń stale monitorujących glikemię, gdyż pomysł stworzenia wszczepialnych czujników jest propagowany od niemal pół wieku. Pierwsze czujniki były dostępne w 1999 roku, niemniej miały one ograniczoną użyteczność.
Obecnie czujniki sprzyjają lepszej kondycji diabetologicznej i zmniejszają częstość powikłań cukrzycowych. CGM pozwala na śledzenie poziomu cukru we krwi w czasie rzeczywistym. Jest to zaawansowana technologia stosowana najczęściej przez osoby z cukrzycą, aby lepiej kontrolować glikemię, a co za tym idzie – indywidualnie dostosowywać dawki insuliny zgodnie z bieżącym poziomem cukru.
Jak działa sensor do pomiaru cukru?
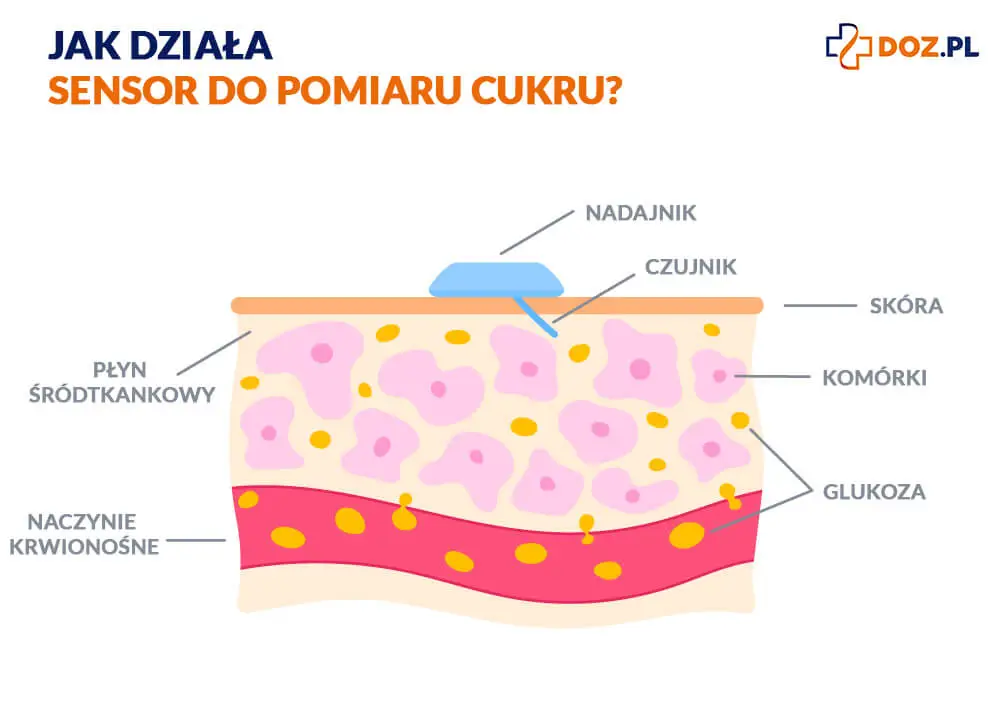
Systemy monitorowania glikemii składają się z sensora i odbiornika, a w większości przypadków również z nadajnika. Sensory przezskórne pacjenci aplikują samodzielnie co 1–2 tygodnie w zależności od systemu. Drugą możliwością jest założenie sensora podskórnego aplikowanego przez lekarza na okres 6 miesięcy. Zadaniem sensorów jest ciągły pomiar stężenia glukozy w płynie śródtkankowym.
CGM działa poprzez czujnik umieszczony na skórze lub pod nią, który mierzy poziom glukozy w płynie śródtkankowym (nie bezpośrednio we krwi). Informacje z czujnika są przesyłane do urządzenia odbiorczego, którym może być dedykowany odbiornik, smartfon lub pompa insulinowa. Dzięki temu użytkownik może na bieżąco monitorować zmiany stężenia glukozy, analizować trendy oraz otrzymywać alerty w przypadku niskich lub wysokich poziomów cukru.
System monitorowania glikemii metodą skanowania (FGM) – co to jest?
Istnieją dwa rodzaje systemów ciągłego monitorowania glikemii. Pierwszy z nich to system monitorowania glikemii metodą skanowania (FGM, ang. flash glucose monitoring). FGM nie generuje i nie przesyła do odbiornika pacjenta (zazwyczaj telefonu komórkowego z kompatybilną aplikacją) informacji w sposób automatyczny. W celu odczytu aktualnej wartości glukozy należy przyłożyć smartfon do sensora zlokalizowanego najczęściej na ramieniu. Taką czynność można powtarzać dowolną ilość razy w trakcie doby.
Na wyświetlaczu telefonu po zeskanowaniu pojawiają się informacje o aktualnym stężeniu glukozy oraz trendzie, czyli kierunku i szybkości zmian stężenia glukozy. Po wcześniejszym zaprogramowaniu można także ustalić próg poziomu glukozy, przy którym urządzenie podniesie alarm w trakcie skanowania.
Monitorowanie glikemii w czasie rzeczywistym (CGM)
Drugą grupą są systemy monitorowania glikemii w czasie rzeczywistym (rt-CGM, ang. real-time continuous glucose monitoring). CGM dzięki obecności nadajnika w sposób aktywny przesyła informacje do odbiornika, np. smartfona czy zegarka. Dzięki temu nie tylko pozwala kontrolować stężenie glukozy 24 godziny na dobę, ale także może automatycznie alarmować o trendach, np. zbliżającej się hipo- czy hiperglikemii. Taka informacja pomaga pacjentom z wyprzedzeniem spożyć dodatkową dawkę węglowodanów w przypadku zbliżającej się hipoglikemii bądź zastosować korekcyjną dawkę insuliny przy hiperglikemii.
Czy CGM są refundowane przez NFZ?
W związku z pojawieniem się Rozporządzenia Ministra Zdrowia z dnia 4 lipca 2024 roku, zmieniającego rozporządzenie w sprawie wykazu wyrobów medycznych wydawanych na zlecenie, nastąpiły następujące zmiany w refundacji wyrobów medycznych:
- R.04.02 – Transmiter/nadajnik do systemu ciągłego monitorowania glikemii w czasie rzeczywistym (CGM-RT), wymagający wymiany rzadziej niż raz na 3 miesiące, do 3 sztuk.
- R.05.01 – Czujnik do systemu monitorowania stężenia glukozy flash (FGM) z dokładnością ≤10% MARD, zastępujący konieczność monitorowania poziomu glikemii glukometrem, do 3 sztuk.
Zmiany wprowadzone w rozporządzeniu dotyczą przywrócenia limitu 13 sztuk na okres 6 miesięcy dla następujących grup zleceń:
- R.05.01.00 – Dorośli z hiperinsulinizmem wrodzonym albo glikogenozą.
- R.05.01.01 – Dzieci od ukończenia 4. do ukończenia 18. roku życia z cukrzycą typu 1 albo 3, z bardzo dobrze monitorowaną glikemią (tj. przy co najmniej 8-krotnych pomiarach glikemii na dobę) lub hiperinsulinizmem wrodzonym albo glikogenozą.
- R.05.01.02 – Kobiety w ciąży i połogu z cukrzycą.
- R.05.01.03 – Dorośli z cukrzycą typu 1 albo 3 lub z innymi typami cukrzycy, posiadający orzeczenie o znacznym stopniu niepełnosprawności ze względu na stan wzroku i wymagający insulinoterapii.
W przypadku zlecenia wystawionego do 31.08.2024 pacjenci mogą nadal zakupić do 3 sztuk miesięcznie do końca trwania ważności zlecenia. Jeśli zlecenie zostało wystawione po 1.09.2024, pacjenci mogą realizować zakup 3 sztuk miesięcznie, jednak liczba sensorów podlegających refundacji nie może przekroczyć 13 sztuk w ciągu kolejnych 6 miesięcy. Limit 6-miesięczny dla zleceń wystawionych po wejściu w życie rozporządzenia zostaje wyzerowany.
Refundacja sensorów do systemu FGM przysługuje:
- dzieciom od 4. do 18. roku życia z cukrzycą typu 1 albo 3 z bardzo dobrze monitorowaną glikemią, tj. przy co najmniej 8-krotnych pomiarach glikemii na dobę, lub z hiperinsulinizmem wrodzonym bądź glikogenozą;
- kobietom z cukrzycą w okresie ciąży i połogu;
- dorosłym z cukrzycą typu 1 albo 3 lub z innymi typami cukrzycy posiadającym orzeczenie o znacznym stopniu niepełnosprawności ze względu na stan wzroku i wymagającym insulinoterapii;
- dorosłym z hiperinsulinizmem wrodzonym oraz glikogenozą.
|
|
|
Kto może wystawić zlecenie na refundowane systemy ciągłego pomiaru glikemii?
Zarówno FGM, jak i rt-CGM mogą być przepisane przez szeroki zakres specjalistów, np. chorób wewnętrznych, endokrynologii, diabetologii, medycyny rodzinnej czy ginekologii i położnictwa, jednak dokładne omówienie i wybranie spersonalizowanej terapii powinno być przeprowadzone przez lekarza prowadzącego leczenie cukrzycy u danego pacjenta.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty