Pompa insulinowa – wskazania, działanie, refundacja
Pompy insulinowe umożliwiają lepszą kontrolę cukrzycy, a tym samym poprawiają jakość życia osób wymagających insulinoterapii. Te niewielkich rozmiarów urządzenia naśladują działanie trzustki i eliminują konieczność wykonywania regularnych wstrzyknięć insuliny. Wyjaśniamy, jak działają pompy insulinowe i jakim grupom pacjentów zaleca się korzystanie z nich. Opisujemy również, komu przysługują z refundacją.
- Czym jest pompa insulinowa?
- Wskazania do korzystania z osobistej pompy insulinowej
- Jak dawkować insulinę za pomocą pompy insulinowej?
- Rodzaje pomp insulinowych dostępnych na rynku
- Refundacja pompy insulinowej
Czym jest pompa insulinowa?
Pompa insulinowa to niewielkie urządzenie elektroniczne dostarczające insulinę do organizmu w sposób ciągły. Tym samym imituje pracę trzustki – narządu, który u osób chorych na cukrzycę typu 1 nie działa prawidłowo. Dzięki pompom insulinowym diabetycy zyskują lepszą jakość życia i możliwość prowadzenia aktywnego trybu życia – bez martwienia się o konieczność wykonywania regularnych wstrzyknięć insuliny. Pompa robi to za nich.
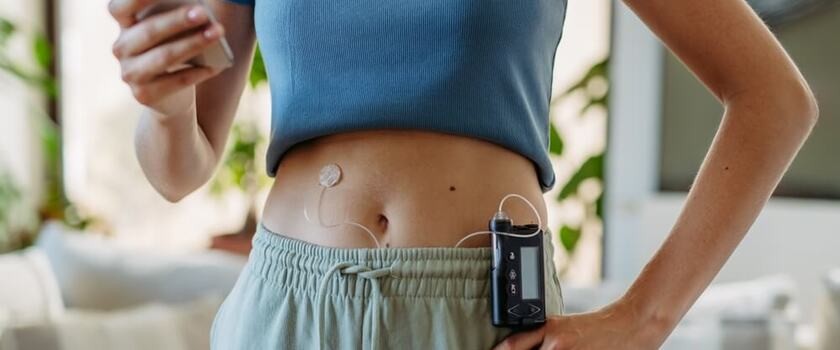
Pompa insulinowa jest osobistym przyrządem niewielkich rozmiarów – wielkością przypomina telefon komórkowy. Przytwierdza się ją do elementów odzieży (paska od spodni czy biustonosza) lub nosi w kieszeni (w zależności od miejsca wkłucia). Mechanizm działania pompy – jak już wspomniano – ma naśladować wydzielanie insuliny przez zdrową trzustkę. Urządzenie analizuje aktualne zapotrzebowanie chorego (automatycznie lub na podstawie parametrów wpisanych przez użytkownika) i podaje odpowiednią dawkę insuliny.
Pompa insulinowa składa się z:
- komory, w której umieszcza się zbiornik na insulinę;
- drenu, którym insulina przepływa ze zbiornika do igły umieszczonej w tkance podskórnej;
- wkłucia (igły);
- sensora do ciągłego monitorowania glukozy we krwi (nie wszystkie modele).
Wskazania do korzystania z osobistej pompy insulinowej
Pompa insulinowa jest rekomendowana w leczeniu cukrzycy typu 1 u pacjentów, którzy:
- wyczynowo lub regularnie uprawiają sport, pracują w trybie zmianowym, często podróżują ze zmianą stref czasowych, mają trudności z utrzymaniem regularności posiłków;
- mają nieuregulowany przebieg cukrzycy (epizody hipoglikemii, brak możliwości osiągnięcia docelowej wartości hemoglobiny glikowanej);
- cierpią z powodu występowania tzw. „efektu brzasku” (wysokie glikemie poranne);
- obawiają się wielokrotnych wstrzyknięć insuliny w ciągu dnia.
Jednocześnie istnieje wiele przeciwwskazań, w przypadku których nie zaleca się korzystania z pomp. Dotyczy to pacjentów z niepełnosprawnościami intelektualnymi, zaburzeniami pamięci, uzależnieniami od alkoholu i środków psychoaktywnych – czyli z dysfunkcjami, które mogą uniemożliwiać bezpieczne korzystanie z urządzenia. Jeśli kandydatem do stosowania pompy insulinowej jest dziecko, powyższe zaburzenia występujące u jego opiekunów również będą przeciwwskazaniem.
Kobiety w ciąży a pompa insulinowa
Korzystanie z osobistej pompy insulinowej zaleca się również kobietom w ciąży chorującym na cukrzycę typu 1. To okres, podczas którego zapotrzebowanie na insulinę jest bardzo zmienne. W I trymestrze najłatwiej wyrównać poziom glukozy, jednak już w II trymestrze zapotrzebowanie na insulinę rośnie, ale tylko chwilowo, bo w końcówce ciąży może spaść nawet o 50 proc.
Korzystanie z urządzenia przystosowanego do ciągłego podawania insuliny ogranicza ryzyko narażenia płodu na hipo- i hiperglikemię. To bardzo istotne, bo niedocukrzenie zwiększa ryzyko wystąpienia wad wrodzonych u płodu i hipotrofii (zbyt niskiej masy urodzeniowej). Natomiast konsekwencją zbyt wysokiego poziomu cukru u matki mogą być powikłania okołoporodowe, hipertrofia płodu oraz przerost jego narządów wewnętrznych.
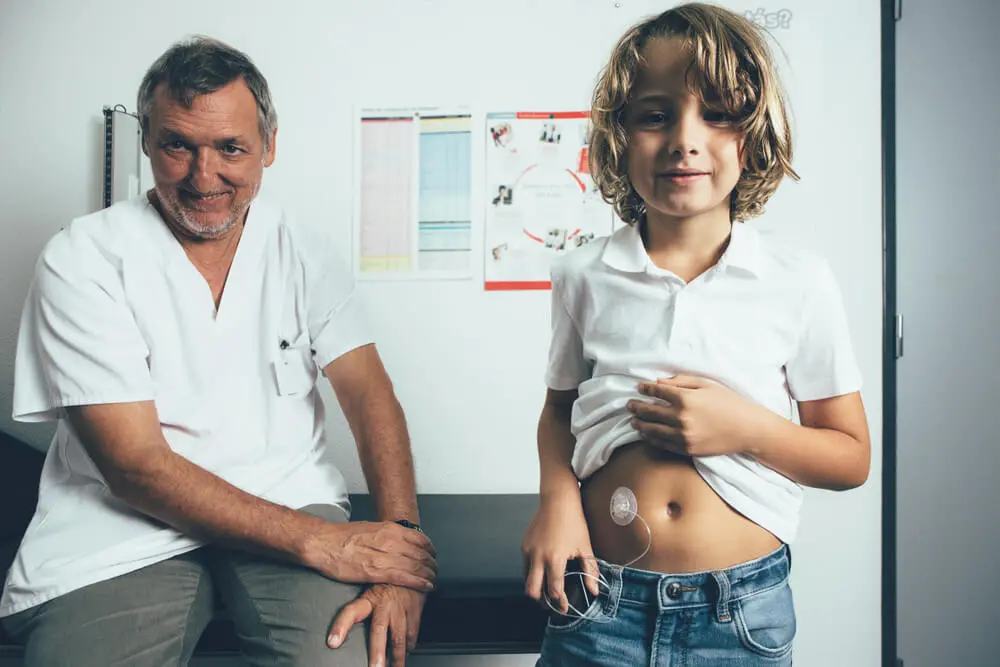
Pompy insulinowe dla dzieci
Pompy insulinowe ułatwiają również insulinoterapię u dzieci i młodzieży z cukrzycą typu 1. Najmłodsi często potrzebują niewielkich dobowych dawek insuliny. W takiej sytuacji dawkowanie przy pomocy pompy jest dużo bardziej precyzyjne niż w przypadku tradycyjnych iniekcji.
Dzięki wygodnej metodzie kontroli choroby mali diabetycy mogą uczestniczyć w tych samych aktywnościach co ich rówieśnicy. Mogą wyzbyć się przekonania, że choroba ich ogranicza czy odbiera dzieciństwo. Dzięki temu, że już od najmłodszych lat mają do czynienia z pompą insulinową dla dzieci, uczą się samodzielnej kontroli glikemii, co ułatwia im zarządzanie chorobą w dorosłości. Jest to o tyle łatwiejsze, że nowoczesne urządzenia mają opcję alarmów, które przypominają o konieczności pomiaru glikemii czy wymiany zestawu infuzyjnego.
Jak dawkować insulinę za pomocą pompy insulinowej?
Pompa insulinowa podaje małe ilości insuliny w określonych przedziałach czasowych. To tzw. wlew podstawowy, który odzwierciedla fizjologiczną pracę zdrowej trzustki.
Jednak po spożyciu każdego posiłku glikemia rośnie, co wymaga od pacjenta (lub opiekuna w przypadku dzieci) obliczenia dodatkowej ilości potrzebnej insuliny, którą wstrzyknie pompa. To tzw. bolus poposiłkowy. Wyznacza się go na podstawie zawartości węglowodanów w posiłku, poziomu glukozy przed jedzeniem oraz stopnia aktywności fizycznej.
Dwa podstawowe bolusy to:
- bolus prosty – podawany, gdy posiłek to głównie węglowodany, np. ciasto czy bułka z dżemem; aplikowana jest cała dawka insuliny;
- bolus złożony – podawany w przypadku posiłków składających się nie tylko z węglowodanów, ale też tłuszczów i białek, np. mięso z kaszą i warzywami.
Pompa podaje insulinę (pierwszą dawkę) zaraz po posiłku (aby obniżyć poziom cukru związany ze spożyciem węglowodanów), a drugą dawkę przez wydłużony okres po jedzeniu, aby wyrównać glikemię po spożyciu białek i tłuszczów.
Przejście szkolenia z obsługi pompy i wyliczania bolusów jest niezbędnym elementem przed przystąpieniem do samodzielnego korzystania z urządzenia. Umiejętność wyliczania odpowiednich ilości insuliny chroni przed konsekwencjami hiperglikemii i pozwala uniknąć epizodów hipoglikemii.
Rodzaje pomp insulinowych dostępnych na rynku
W zależności od sposobu podawania insuliny i umiejscowienia zbiornika wyróżnia się dwa rodzaje pomp insulinowych:
- osobistą pompę insulinową – najczęściej stosowana, zbiornik na insulinę znajduje się na zewnątrz ciała pacjenta i ma stosunkowo niewielką pojemność;
- pompę insulinową wszczepienną – zbiornik na insulinę o większej pojemności (ok. 15 ml) wszczepia się pod skórę brzucha, skąd hormon trafia bezpośrednio do jamy otrzewnowej. Zbiornik uzupełnia się co ok. 3 miesiące.
W zależności od stopnia zaawansowania technologicznego dostępne na rynku pompy można podzielić na:
- tradycyjne – podają insulinę we wlewie podstawowym i bolusach zgodnie z zaprogramowanymi ustawieniami;
- zintegrowane z systemem ciągłego monitorowania glukozy – dzięki odczytom poziomu glukozy w czasie rzeczywistym umożliwiają automatyczne dostosowywanie ilości insuliny w zależności od bieżącego zapotrzebowania.
|
|
|
Refundacja pompy insulinowej
Z każdym rokiem coraz więcej pacjentów wymagających leczenia insuliną korzysta z pomp insulinowych.
W Polsce 100% refundacja pompy insulinowej oraz akcesoriów (zestawów infuzyjnych i zbiorników insulinowych) przysługuje dzieciom i dorosłym do 26. roku życia, a także kobietom w ciąży z rozpoznaną cukrzycą 1 typu.
Pacjenci po 26. roku życia mogą skorzystać ze zniżki (30%) na zakup zbiorników na insulinę i zestawów do infuzji. Częściową refundacją są również objęte sensory do ciągłego monitorowania glukozy we krwi. Jednak dorośli diabetycy zakup pompy muszą opłacić sami.
Niektórzy producenci oferują bezpłatne testy przed zakupem, dzięki którym chory może zapoznać się z zasadą działania konkretnego urządzenia.
Sprawdź, jak to działa!
Jaki jest koszt pompy insulinowej bez refundacji?
Jaka jest cena pompy insulinowej w przypadku braku wskazań do refundacji? Zakres jest szeroki. Najprostsze urządzenia kosztują od 4 tys. zł do 9 tys. zł. Droższe są pompy ze zintegrowanym systemem ciągłego monitorowania glukozy – ok. 12 tys. zł. Ceny urządzeń z dodatkowymi udogodnieniami (np. przewidywaniem możliwości wystąpienia glikemii na podstawie pomiaru poziomu cukru) oscylują w granicach 20 tys. zł (stan na dzień 28.05.2024 r.).

 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty