Rak okrężnicy – przyczyny, objawy, leczenie, rokowania
Rak okrężnicy jest drugim co do częstości nowotworem oraz drugą przyczyną zgonu w krajach zachodnich, a niestety ilość zachorowań na ten typ raka wciąż rośnie. Dlatego najważniejsza jest profilaktyka lub wczesne wykrycie, które zapewnia wysoką wyleczalność. Pierwsze symptomy raka okrężnicy są nietypowe i zależą od jego lokalizacji. Jak objawia się rak okrężnicy? Jak mu zapobiec?
- Rak okrężnicy – charakterystyka i przyczyny
- Czynniki ryzyka raka okrężnicy
- Rak okrężnicy – objawy
- Jak diagnozuje się raka okrężnicy?
- Leczenie raka okrężnicy
- Rak okrężnicy – rokowania
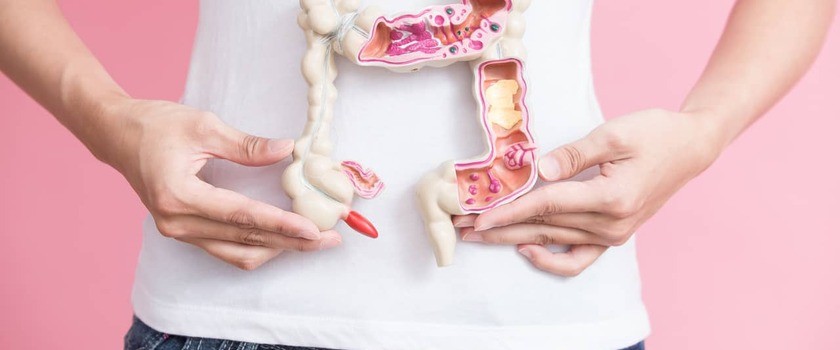
Jelito grube, o długości około półtora metra, jest końcowym odcinkiem układu pokarmowego, który składa się z kątnicy, okrężnicy oraz odbytnicy. Łączy ono jelito cienkie i ujście układu pokarmowego, czyli odbytu, i odpowiada za wchłanianie substancji odżywczych, mineralnych oraz wody. Pełni także ważną funkcję w formowaniu i wydalaniu kału. Ze względu na istotne znaczenie mikrobioty jelitowej (bakterii zasiedlających ten odcinek jelit), która ulega zaburzeniu przez czynniki zewnętrzne i stres oraz ciągły kontakt tkanki jelit z pokarmem – to właśnie czynniki dietetyczne i środowiskowe mogą grać kluczową rolę w powstawaniu raka okrężnicy.
Rak okrężnicy – charakterystyka i przyczyny
Rak okrężnicy w 85% jest gruczolakorakiem i w 90% przypadków rozwija się z wcześniej pozornie łagodnych polipów gruczolakowatych. Z tego względu regularna kolonoskopia wraz z wycięciem gruczolaków zapobiega w większości przypadków powstaniu raka okrężnicy. Rak ten rzadko występuje przed 40. rokiem życia (w 75% przypadków jest to rak sporadyczny niezwiązany z dziedziczeniem) z wyjątkiem zespołów uwarunkowanych genetycznie, w przypadku których może wystąpić nawet u nastolatków.
Wśród przyczyn powstania raka okrężnicy znajdują się czynniki genetyczne (w 25% przypadków), środowiskowe oraz prawdopodobnie dietetyczne.
Rak okrężnicy a dieta
Przez lata postulowano możliwy związek spożywania dużych ilości czerwonego mięsa oraz tłuszczów nasyconych z występowaniem nowotworów jelita grubego. Jednakże obecne dowody są niespójne, a jasny związek tych czynników nie został wykazany. Dlatego potrzeba więcej obserwacji i badań, szczególnie biorąc pod uwagę osoby na diecie ketogenicznej oraz carnivore, wśród których spożycie mięsa jest wysokie, a u których nie udowodniono częstszego występowania raka okrężnicy.
Podobnie wygląda kwestia ochronnego działania błonnika, która również nie została jednoznacznie udowodniona, tym bardziej biorąc pod uwagę osoby, u których błonnik może wywołać nieprzyjemne dolegliwości (np. u osób z zespołem jelita drażliwego o typie biegunkowym). Nie potwierdzono ostatecznie również skuteczności suplementacji kwasów omega-6, witamin (A, C, E) oraz kwasu foliowego w zapobieganiu powstania raka okrężnicy.
Nie udało się obecnie jednoznacznie sformułować zaleceń dietetycznych, które mogłyby nas chronić przed powstaniem nowotworu jelita grubego.
Czynniki ryzyka raka okrężnicy
Na powstanie raka okrężnicy mogą za to z pewnością wpłynąć złe nawyki oraz czynniki środowiskowe. Brak ruchu, palenie papierosów, picie alkoholu oraz otyłość jednoznacznie wpływają na wzrost ryzyka zachorowania na raka okrężnicy. Za to hormonalna terapia zastępcza (u kobiet w okresie menopauzy) oraz aktywność fizyczna zmniejszają to ryzyko.
Do chorób, które zwiększają ryzyko raka okrężnicy, zaliczymy:
- rodzinną polipowatość gruczolakowatą (FAP),
- dziedziczny, niepolipowaty rak jelita grubego (zespół Lyncha),
- pierwotne stwardniające zapalenie dróg żółciowych,
- wrzodziejące zapalenie jelita grubego.
Rak okrężnicy – objawy
Podobnie jak w nowotworach żołądka, rak okrężnicy może przebiegać przez dłuższy czas bezobjawowo. Stąd wynika konieczność częstych kolonoskopii u osób z czynnikami ryzyka i chorobami genetycznymi. Objawy raka okrężnicy zależą od stopnia zaawansowania nowotworu. Początkowo pierwszym objawem może być pobolewanie lub dyskomfort w jamie brzusznej. Dolegliwości występują zwykle po posiłku i mogą towarzyszyć im wzdęcia, kolka, zaparcie i uczucie pełności, niezależnie od ilości przyjętego pokarmu. Z czasem może dochodzić do nasilających się zaparć oraz krańcowo do niedrożności mechanicznej jelita.
Do innych niepokojących objawów należą również – utrata masy ciała (niewytłumaczalne chudnięcie powyżej 2–3 kilogramów), wyczuwalny guz w jamie brzusznej, zmiana rytmu wypróżnień (szczególnie w nowotworach lewej części okrężnicy), niedokrwistość (szczególnie w raku zlokalizowanym w okolicy zgięcia wątrobowego okrężnicy).
Jak diagnozuje się raka okrężnicy?
W przypadku występowania niepokojących objawów pierwsze kroki należy skierować do swojego lekarza POZ. W razie potrzeby może on dalej skierować nas do lekarza specjalisty gastroenterologii lub założyć kartę DILO, która zapewni tzw. „szybką ścieżkę onkologiczną”.
Najważniejszy jest pełen wywiad lekarski (jeśli w rodzinie występowały nowotwory jelit przed 50. rokiem życia lub w kilku pokoleniach, to osoba ta jest w grupie ryzyka) oraz badanie przedmiotowe, wraz z wykonaniem badania per rectum (badanie odbytu i odbytnicy przy pomocy palca celem oceny śluzówki, potencjalnych zmian i obecności krwawienia z układu pokarmowego).
W przypadku gdy u osoby chorej występuje niewytłumaczalna niedokrwistość (szczególnie w grupie wiekowej powyżej 50.–60. roku życia) lub zauważono jakieś objawy alarmowe, należy wykonać badanie na krew utajoną w kale (FOB) lub test immunochemiczny na hemoglobinę w kale (FIT).
Dawniej celem wykrycia guza jelit wykonywano wlewkę doodbytniczą z kontrastem barytowym oraz zdjęcie radiologiczne. Obecnie badaniem z wyboru jest „pełna” kolonoskopia, która nie tylko pozwoli obejrzeć zmianę w jelicie, ale również pobrać ją i wysłać na badanie histopatologiczne.
W przypadku przeciwwskazań do wykonania kolonoskopii (np. dużego ryzyka powikłań) można opcjonalnie wykonać kolonografię tomografii komputerowej – polega ona na wypiciu dużej ilości wody i zobrazowaniu jelit w odpowiednim protokole poprzez skan tomograficzny. Nie jest to jednak metoda idealna, ponieważ wykrywa jedynie zmiany większe niż 6 milimetrów.
W przypadku nowotworu jelita grubego nie ma swoistego markeru, który pomógłby w diagnozie z próbek krwi. Badanie stężenia antygenu rakowo-płodowego (CEA, carcino-embrional antigen) nie jest przydatne w rozpoznawaniu raka okrężnicy ze względu na swoją nieswoistość. To badanie jest zalecane tylko jako forma kontroli po operacji i leczeniu tego typu nowotworu.
Raka okrężnicy należy różnicować z:
- chorobą uchyłkową okrężnicy,
- infekcyjnym i nieswoistym zapaleniem jelita grubego,
- chłoniakiem lub rakowiakiem jelita grubego,
- wrzodem samotnym odbytnicy,
- guzkami krwawniczymi.
Leczenie raka okrężnicy
W niemal każdym przypadku podstawową formą leczenia raka okrężnicy jest interwencja chirurgiczna. Około 6 godzin przed operacją pacjent otrzymuje 3 litry wody z środkiem przeczyszczającym (w niektórych ośrodkach zamiast tego proponuje się jednorazową lewatywę na 2 godziny przed zabiegiem) oraz profilaktyczną antybiotykoterapię, która zapobiega pooperacyjnej infekcji.
Zależnie od umiejscowienia nowotworu, zaawansowania choroby oraz zajęcia węzłów chłonnych operacja ta wykonywana jest w laparotomii (z otwartym brzuchem) lub laparoskopii (przez kilka małych otworów w brzuchu) i może mieć różny zakres:
- hemikolektomia prawostronna – usunięcie prawej połowy okrężnicy,
- resekcja poprzecznicy – usunięcie tylko poprzecznej, środkowej części okrężnicy,
- hemikolektomia lewostronna – usunięcie lewej połowy okrężnicy,
- resekcja esicy – usunięcie esicy lub esicy wraz z odbytnicą,
- przednia resekcja odbytnicy – usunięcie odbytnicy.
Od dwóch do czterech tygodni po operacji osoba chora jest kwalifikowana do chemioterapii pooperacyjnej (zależnie od typu i zaawansowania nowotworu). Standardowy protokół zawiera 5-fluorouracyl podawany z kwasem foliowym, alternatywnie kapecytabinę lub oksaliplatynę.
W przypadku przerzutów do wątroby niezbędne jest również usunięcie nowotworu z tej okolicy. Zależnie od jego lokalizacji i ilości przerzutów proponuje się różne możliwości terapeutyczne:
- resekcja guza przerzutowego – wycięcie fragmentu wątroby z marginesem,
- termoablacja – zniszczenie przerzutu za pomocą sondy termicznej,
- krioablacja – zamrożenie przerzutu,
- embolizacja – zamknięcie tętnicy unaczyniającej fragment wątroby z przerzutem.
Jeśli ze względu na zaawansowanie nowotworu nie ma możliwości pełnego wyleczenia osoby chorej, stosuje się leczenie paliatywne. Nie polepsza ono rokowania, ale zapewnia lepszą jakość życia i chroni przed powikłaniami związanymi z rozrostem nowotworu. W tym celu można wykonać resekcję paliatywną (która zmniejsza masę guza), poszerzyć zwężone jelito poprzez stent, wykonać obejście zajętego fragmentu jelita lub wyłonić stomię na skórę brzucha.
|
|
|
Rak okrężnicy – rokowania
Rokowanie w raku okrężnicy zależy od stopnia zaawansowania, momentu rozpoznania oraz histologicznego typu nowotworu. Największy wpływ mają takie czynniki rokownicze jak:
- przechodzenie nacieku przez błonę surowiczą jelita,
- naciekanie narządów dookoła jelita,
- przerzuty w węzłach chłonnych,
- przerzuty w innych narządach (np. w wątrobie).
Istotna jest kontrola osób chorych po wejściu chorego w remisję ze względu na możliwość nawrotu. Z tego względu co 3 miesiące należy badać stężenie CEA we krwi, co 12 miesięcy należy wykonywać USG lub TK brzucha, a w 1., 4. oraz 9. roku po operacji wykonać również pełną kolonoskopię celem oceny miejsca operowanego i pozostałych odcinków jelita grubego.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty