ARDS (ostra niewydolność oddechowa) – przyczyny, objawy, leczenie zespołu ostrej niewydolności oddechowej
ARDS (acute respiratory distress syndrome), czyli zespół ostrej niewydolności oddechowej to stan, w którym dochodzi do poważnego uszkodzenia płuc (pęcherzyków i włośniczek oraz bariery pomiędzy nimi). Płuca nie są w stanie dostarczyć wystarczającej ilości tlenu do krwi, może pojawić się więc niewydolność innych narządów. Przyczyny wystąpienia ARDS mogą być różne: zapalenie płuc wywołane wirusem (np. koronawirusem SARS-CoV-2), uraz mechaniczny czy ciężka sepsa.
Czym jest ARDS?
ARDS (acute respiratory distress syndrome) to ostry zespół niewydolności oddechowej. Nie jest to konkretna jednostka chorobowa, a raczej stan kliniczny, do którego mogą prowadzić różne czynniki. Charakterystyczną cechą ARDS jest uszkodzenie płuc oraz małych naczyń zaopatrujących je w krew, a w konsekwencji utrudnione przenikanie tlenu do organizmu.
Uszkodzenie śródbłonka naczyń powoduje ucieczkę płynu, a wraz z nim białek do miąższu płuc oraz światła pęcherzyków. Zalane płynem pęcherzyki nie mogą już pełnić swojej funkcji, tlen nie przedostaje się przez nie do krwi, a tym samym zaczyna go brakować w pozostałych tkankach organizmu. Płuca tracą też podatność i stają się sztywne, przez co ich wentylacja wymaga wzrastających ciśnień. Uszkodzenie naczyń krwionośnych podnosi ciśnienie w krążeniu płucnym, co stanowi dodatkowe obciążenie dla serca.
ARDS – przyczyny ostrej niewydolności oddechowej
Potencjalne przyczyny ARDS są bardzo mnogie i zróżnicowane. Główne kategorie, do których można je zaliczyć to:
- Zapalenie płuc – choć większość przypadków zapalenia płuc nie prowadzi do ARDS, to w pewnych populacjach (pacjenci w podeszłym wieku, w stanie immunosupresji, osoby uzależnione od alkoholu) może ono przybierać ciężką postać. Stosunkowo często do rozwoju ostrej niewydolności oddechowej dochodzi w przypadku zapalenia płuc o etiologii wirusowej, np. grypy czy COVID-19. Szczególnym przypadkiem jest zachłystowe zapalenie płuc, kiedy to kwaśna treść żołądka i obecność enzymów trawiennych prowadzą do ciężkiego uszkodzenia miąższu płuc i bardzo agresywnej odpowiedzi zapalnej.
- Sepsa – to nadmierna, uogólniona reakcja zapalna organizmu na infekcję, która prowadzi do niewydolności wielonarządowej. Jedną z manifestacji sepsy może być ARDS.
- Leki i toksyny – wdychanie dymu, trujących gazów lub powietrza zanieczyszczonego cząsteczkami o bardzo małej średnicy często prowadzi do ARDS. Wywołują je też niektóre leki stosowane w terapii nowotworów lub w rzadkich przypadkach amiodaron (lek antyarytmiczny).
- Uraz – mechaniczne uszkodzenie płuc w wyniku wypadku (stłuczenie klatki piersiowej) bądź zabiegu (np. pomostowanie aortalno–wieńcowe popularnie zwane bypassem)
Ze względu na tak dużą różnorodność potencjalnych przyczyn diagnoza ARDS jest często trudna do jednoznacznego postawienia.
ARDS – objawy
Pierwsze objawy ARDS to duszność oraz spadająca saturacja (wysycenie krwi tlenem, mierzone przy pomocy pulsoksymetru). Korzystając z stetoskopu, można wysłuchać nad polami płucnymi rozlane zmiany o charakterze trzeszczeń świadczące o obecności płynu w pęcherzykach płucnych.
W RTG klatki piersiowej, w miejscu zazwyczaj ciemnego, dobrze upowietrzonego miąższu płuc, widoczne są rozlane zacienienia i zagęszczenia pęcherzykowe – obraz ten bywa porównywany do burzy śnieżnej.
Poza objawami samego ARDS obecne są objawy choroby podstawowej, która doprowadziła do jego powstania. W przypadku zapalenia płuc mogą być gorączka, kaszel, ból klatki piersiowej o charakterze opłucnowym (kłujący, nasilający się przy wdechu). W sepsie stan pacjenta jest ciężki, często pojawia się hipotonia (niskie ciśnienie tętnicze) oraz niewydolność wielonarządowa.
ARDS – kryteria rozpoznania
Współczesna definicja ARDS powstała w Berlinie w 2012 roku. Wymaga wykluczenia alternatywnych przyczyn ostrej niewydolności oddechowej oraz zmian w badaniach obrazowych, przede wszystkim obrzęku płuc spowodowanego niewydolnością serca. Poza tym kryteria obejmują:
- Ostry początek – niewydolność oddechowa rozwija się w ciągu tygodnia i ma wyraźny związek z czynnikiem uszkadzającym płuca.
- Obecność obustronnych, rozlanych zmian na RTG lub w tomografii komputerowej klatki piersiowej, których nie da się w pełni wyjaśnić innymi przyczynami.
- Upośledzenie utlenowania krwi, wyrażone stosunkiem ciśnienia parcjalnego tlenu w krwi tętniczej (Pa02, wyrażone w milimetrach słupa rtęci) do stężenia tlenu w mieszanine oddechowej (Fi02 wyrażone jako ułamek dziesiętny); jest on miarą przepuszczalności bariery krew – płuco dla tlenu. Aby mówić o ARDS wskaźnik oksygenacji (Pa02/Fi02) musi być niższy od 300 mmHg. U zdrowej osoby oddychającej powietrzem wynosi około 470 mmHg.
Wskaźnik oksygenacji służy też do klasyfikowania ciężkości przebiegu. O ciężkim ARDS mówi się, gdy wynosi poniżej 100 mmHg.
ARDS – leczenie ostrej niewydolności oddechowej
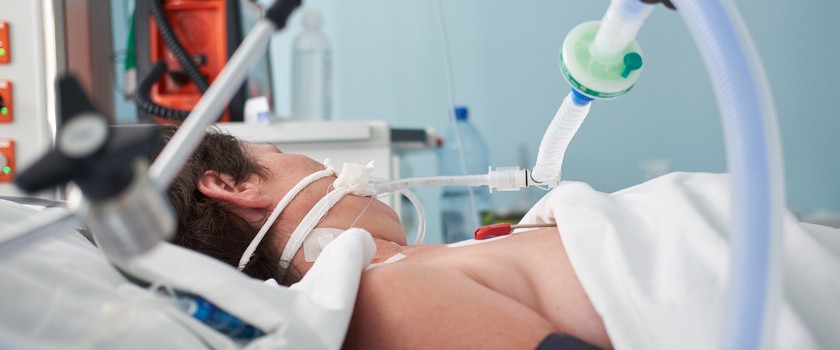
Leczenie ARDS opiera się przede wszystkim na wentylacji pacjentów, polegającej na stosowaniu małych objętości mieszaniny wtłaczanej do płuc przez respirator oraz na stosowaniu odpowiednich ciśnień. Ma na to celu zapobieganie powikłaniom zbyt agresywnej wentylacji, takich jak barotrauma (uszkodzenie płuc przez zbyt wysokie ciśnienie generowane przez respirator).
Jeśli sama wentylacja okazuje się niewystarczająca i stan pacjenta się pogarsza, skuteczną strategią jest "proning" – ułożenie pacjenta w pozycji “na brzuchu”, w której spędza kilkanaście godzin w ciągu doby. Poprawia to wentylację tych części płuc, które uciśnięte są w trakcie leżenia na plecach.
Poza leczeniem samego ARDS ważna jest terapia nakierowana na jego przyczynę. W przypadku zapalenia płuc bądź sepsy to leczenie antybiotykami, lekami przeciwgrzybiczymi lub przeciwwirusowymi celowanymi w patogen, który udało się u danego pacjenta wyizolować.
ARDS – rokowanie
Zespół ostrej niewydolności oddechowej to poważny stan, wymagający pobytu na oddziale intensywnej terapii i najczęściej inwazyjnej wentylacji. Towarzyszy ciężkim chorobom, takim jak sepsa czy zapalenie płuc i prowadzi często do niewydolności wielonarządowej. Dzięki rozwojowi intensywnej terapii i lepszemu zrozumieniu patofizjologii śmiertelność w ARDS sukcesywnie spada, wciąż jednak sięga kilkudziesięciu procent.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty