Paradontoza – jak leczyć objawy zapalenia przyzębia?
Paradontoza to choroba, której istotą jest pojawienie się stanu zapalnego tkanek, które otaczają zęby. Pierwszymi objawami jest zaczerwienienie, opuchlizna i tkliwość dziąseł. Krwawienie występuje w kolejnych etapach choroby. Podstawą zapobiegania jest utrzymanie właściwej higieny jamy ustnej. Jak leczyć paradontozę? Które pasty, żele, maści i płukanki najlepiej wspierają terapię?
Co to jest paradontoza?
Paradontoza, inaczej zapalenie przyzębia (periodontitis) jest jedną z najczęstszych przewlekłych chorób, mającą negatywny wpływ na zdrowie ogólne i jakość życia dotkniętych nią osób. Oznacza stan zapalny tkanek otaczających i utrzymujących zęby – dziąseł, ozębnej, cementu korzeniowego i kości wyrostka zębodołowego, prowadzący do ich destrukcji, a w konsekwencji, do rozchwiania i utraty zębów.
Głównym czynnikiem ryzyka rozwoju choroby, podobnie jak próchnicy, jest flora bakteryjna płytki nazębnej, przylegającej do powierzchni zębów i dziąseł. Nadmierna kumulacja płytki i zainicjowanie przez nią stanu zapalnego jest związane z niedostateczną higieną jamy ustnej. Utrzymanie zębów w czystości może utrudniać istnienie miejsc retencyjnych, np ubytków próchnicowych i niepróchnicowego pochodzenia, nawisów wypełnień, niewłaściwie wykonanych uzupełnień protetycznych czy kamienia nad- i poddziąsłowego. Paradontozy nie da się wyleczyć.
Jakie są przyczyny paradontozy?
Przebieg stanu zapalnego zależy nie tylko od ilości nagromadzonej płytki bakteryjnej, ale i podatności osobniczej (uwarunkowania genetyczne) oraz występowania dodatkowych czynników ryzyka, do który należy m.in. wiek, palenie papierosów, stres, cukrzyca, zaburzenia immunologiczne, zaburzenia hormonalne, zapalenie stawów czy osteoporoza. U dzieci zapalenie przyzębia występuje rzadko.
Również niektóre leki zwiększają ryzyko zapalenia dziąseł. Należą do nich te, które powodują przerost dziąseł (np. przeciwpadaczkowe, immunosupresyjne, blokery kanałów wapniowych), a przez to utrudniają utrzymanie właściwej higieny jamy ustnej. Pacjenci przyjmujący takie leki powinni korzystać z profesjonalnych zabiegów higienizacyjnych i stosować się do zaleconego przez lekarza sposobu oczyszczania zębów, co zmniejsza ryzyko powiększenia dziąseł.
Leki mogą działać niekorzystnie również w innym mechanizmie – poprzez zmniejszenie wydzielania śliny (kserostomia), a przez to zwiększoną retencję płytki nazębnej. Do tej grupy zaliczamy leki antyhistaminowe, przeciwcukrzycowe czy stosowane w leczeniu nadciśnienia tętniczego.
Nie jest to choroba zaraźliwa, niemniej bakterie, które wywołują stan zapalny mogą być przekazywane poprzez ślinę.
Paradontoza – etapy choroby
Jamę ustną zamieszkuje ok. 700 gatunków bakterii. Skład mikroflory jest zmienny i zależy m.in. od jakości zabiegów higienicznych, diety, obecności ubytków próchnicowych, uzupełnień protetycznych oraz jakości i ilości wydzielanej śliny. Wkrótce po umyciu zębów ich powierzchnia pokrywa się błonką, pochodzącą ze składników śliny. Do niej przyczepiają się pierwsze, a potem kolejne gatunki bakterii, tworząc zorganizowaną wspólnotę porozumiewającą się i współpracującą ze sobą. Tworzenie biofilmu zapewnia bakteriom wiele korzyści, m.in. odporność na czynniki zewnętrzne, w tym przeciwbakteryjne i wzrost chorobotwórczości.
Pierwsze objawy stanu zapalnego związanego z biofilmem bakteryjnym dotyczą dziąseł i pojawiają się po 4–7 dniach akumulacji płytki. Badania pokazały, że u wszystkich pacjentów, u których zaniechano wykonywania zabiegów higienicznych w jamie ustnej, po 3 tygodniach rozwinęło się zapalenie dziąseł. Dobra wiadomość jest taka, że jest to stan odwracalny (w przeciwieństwie do zapalenia przyzębia) i po wdrożeniu odpowiedniej higieny i usunięciu płytki bakteryjnej doszło do wyleczenia. Należy dodać, że płytka nazębna może ulec uwapnieniu pod wpływem substancji mineralnych ze śliny, w wyniku czego powstaje kamień naddziąsłowy.
Nie każde nieleczone zapalenie dziąseł przechodzi w zapalenie przyzębia, ale jest warunkiem koniecznym do rozwoju paradontozy. Na razie nie udało się ustalić jakie czynniki decydują o progresji choroby. Zapobieganie zapaleniom dziąseł, poprzez utrzymywanie właściwej higieny oraz ich leczenie na jak najwcześniejszym etapie, jest zatem najlepszym sposobem zapobiegania chorobom przyzębia.
Paradontoza – objawy
Pierwszym etapem zapalenia przyzębia jest zapalnie dziąseł. Objawia się ich zaczernieniem i opuchnięciem. Podczas szczotkowania i nitkowania zębów pojawia się krwawienie. Zaawansowana paradontoza dziąseł daje obecność krwi w ślinie i nieprzyjemny zapach z ust (halitoza). Na tym etapie brak dolegliwości bólowych i nie dochodzi jeszcze do obniżenia przyczepu łącznotkankowego czyli miejsca połączenia dziąsła z zębem.
Pacjenci mogą być nieświadomi toczącego się stanu zapalnego, gdyż zmiany w zakresie koloru i kształtu dziąseł są dla nich często niezauważalne. Krwawienie, przy nieświadomym unikaniu newralgicznych miejsc podczas szczotkowania, może być rozpoznane dopiero w bardziej zaawansowanych stadiach, gdy pojawia się np. podczas gryzienia twardych pokarmów. Zapalenie dziąseł może rozwinąć się przy niektórych zębach lub mieć charakter uogólniony. Należy podkreślić, że obecność krwi podczas szczotkowania nie jest, wbrew opinii wielu pacjentów, normalnym zjawiskiem, a jej pojawienie się powinno zostać zdiagnozowane przez lekarza dentystę.
Jak wygląda paradontoza?
W przebiegu zapaleń przyzębia dochodzi dodatkowo do:
- utraty przyczepu (obniżania się) łącznotkankowego poniżej połączenia szkliwa z cementem,
- powstawania kieszonek przyzębnych czyli głębokich szczelin pomiędzy brzegiem dziąsła a miejscem jego połączenia z zębem,
- zaniku kości wyrostka zębodołowego,
- powstawania recesji (cofanie się dziąsła),
- odsłonięcia furkacji czyli miejsca rozwidlenia korzeni w zębach wielokorzeniowych, na skutek destrukcji kości,
- zwiększenia ruchomości zębów, a nawet ich utraty w bardzo zaawansowanej paradontozie.
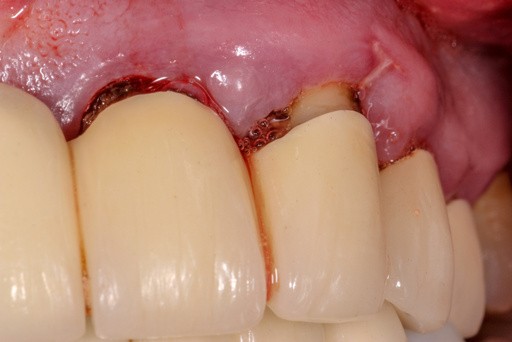
Jak cofnąć paradontozę?
Paradontoza, w przeciwieństwie do zapalenia dziąseł, jest chorobą nieodwracalną i raz zdiagnozowana pozostaje z pacjentem do końca życia. Możliwe jest jednak uzyskanie stanu remisji, w którym to nie stwierdza się już krwawienia podczas badania. Taką sytuację uznaje się za stan zdrowia.
W przypadku wystąpienia zapalenia dziąseł postępowanie lecznicze może ograniczać się do przeprowadzenia instruktażu higieny (przy braku kamienia nazębnego) lub profesjonalnego usunięcia złogów nazębnych (skaling). Konieczne jest odbycie wizyty kontrolnej w celu oceny jakości higieny domowej pacjenta i skuteczności wdrożonego leczenia.
Jak leczyć paradontozę?
Postępowanie w przypadku zapaleń przyzębia jest bardziej skomplikowane. Leczenie ma charakter zespołowy (pacjent, lekarz, asystentka stomatologiczna) i przebiega etapami.
Początki paradontozy – leczenie
Pacjent, po otrzymaniu instruktażu, powinien zostać zmotywowany i wprowadzić zmiany w zakresie dbania o higienę jamy ustnej. Należy zidentyfikować i kontrolować czynniki ryzyka, które mogą wpływać na przebieg choroby (np. zaniechanie palenia, kontrola cukrzycy, stresu). Krok ten obejmuje również profesjonalne usuwanie płytki nazębnej i kamienia naddziąsłowego. Jest on podstawą do uzyskania optymalnych efektów leczenia.
Drugi etap leczenia paradontozy
Kontynuacja kroku pierwszego plus usuwanie oraz kontrola płytki bakteryjnej i kamienia poddziąsłowego, zlokalizowanego na powierzchniach korzeni zębów.
Trzeci etap leczenia paradontozy
Na tym etapie powtarza się krok 2 dla miejsc, dla których nie uzyskano właściwej odpowiedzi terapeutycznej lub wykonuje się leczenie chirurgiczne. Nie każdy pacjent będzie wymagał zabiegów chirurgicznych, do których należą m.in. znane pacjentom kiretaże czy zabiegi regeneracyjne. Co najważniejsze, tylko pacjenci którzy przejdą przez dwa pierwsze kroki, osiągając zamierzone cele (satysfakcjonujący poziom higieny), bedą mogli zostać zakwalifikowani do etapu chirurgicznego.
Czwarty etap leczenia paradontozy
Podstawą jest utrzymywanie uzyskanych efektów leczenia. Pacjent odbywa regularne wizyty kontrolne i korzysta z profesjonalnych zabiegów higienizacyjnych. W razie nawrotu choroby ponawia się leczenie. Częstość wizyt wyznaczana jest indywidualnie dla każdego pacjenta.
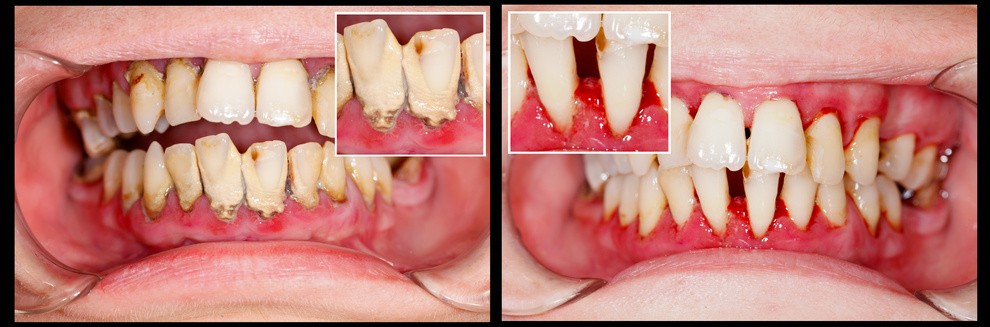
Paradontoza przed i po leczeniu
Jak zapobiegać paradontozie?
Podstawą zapobiegania zapaleniom dziąseł i przyzębia, jak również próchnicy, jest utrzymywanie dobrej higieny jamy ustnej. Nawet po bardzo dokładnym umyciu zębów, w niektórych trudno dostępnych miejscach może pozostać biofilm bakteryjny. Dlatego ważne jest używanie past i płukanek do zębów, których aktywne składniki zwiększają skuteczność zabiegów higienicznych.
Substancje aktywne zawarte w nich mogą mieć działanie:
- preparaty przeciwpróchnicowe zawierające fluor,
- wybielające (nadtlenek wodoru, nadtlenek wapnia),
- znoszące nadwrażliwość zębiny (arginina, sole potasu),
- wpływające na płytkę nazębną i stan dziąseł (chlorheksydyna, cytrynian cynku).
Dla pacjenta periodontologicznego największe znaczenie będą mieć środki antyseptyczne, czyli zabijające lub hamujące namnażanie się drobnoustrojów. Należą do nich m.in. chlorheksydyna (działanie przeciwdrobnoustrojowe), fenole i olejki eteryczne: tymol, mentol, olejek eukaliptusowy, triklosan (działanie przeciwdrobnoustrojowe i przeciwzapalne), jony metali: cyna, cynk, stront, potas (działanie przeciwdrobnoustrojowe, zmniejszają nadwrażliwość i halitozę) oraz fluorki i jodki: fluorek sodu, fluorek cynawy, amino fluorki, jodek powidonu (działanie przeciwdrobnoustrojowe, hamują próchnicę).
Na paradontozę – pasty, żel, płukanki, leki
Pacjenci ze zdrowymi dziąsłami mogą używać past i płukanek przeznaczonych do codziennego stosowania. Dobra pasta na parodontozę to taka, która posiada w składzie odpowiednią zawartość związków fluoru i środków antyseptycznych pozwalających ograniczyć ryzyko rozwoju próchnicy i chorób przyzębia. U pacjentów z zapaleniem dziąseł i przyzębia, produkty do higieny powinny zostać dobrane przez lekarza i mogą zmieniać się w zależności od sytuacji klinicznej. Oprócz codziennych środków mogą zostać zlecone dodatkowe antyseptyki, np płukanka z chlorheksydyny, która przeznaczona jest do stosowania krótkotrwałego. Wsparcie w terapii mogą zapewnić zioła zawarte w składzie past i płukanek, np. jeżówka i rumianek. Te leki i kosmetyki dostępne są bez recepty. Z kolei antybiotyk na paradontozę nie stanowi podstawy leczenia, bywa składnikiem kompleksowego planu leczenia.
Paradontoza – domowe sposoby
Bardzo ważne jest zrozumienie, że żadne działania profesjonalne nie przyniosą długotrwałego efektu leczniczego bez zaangażowania pacjenta w utrzymanie właściwej higieny jamy ustnej. Dlatego najlepszym domowym sposobem jest oczyszczanie zębów w sposób zalecony przez lekarza (podstawą jest bardzo miękka szczoteczka; myć zęby należy delikatnie). Akcesoria i produkty do higieny powinny być dobrane indywidualnie przez lekarza lub higienistkę stomatologiczną, opiekującymi się pacjentem.
Należy podkreślić, że nie jest możliwe właściwe oczyszczenie zębów za pomocą samej szczotki – konieczne jest używanie również szczoteczek międzyzębowych lub nitki dentystycznej. Umycie zębów samą szczotką można porównać do umycia tylko połowy ciała.
Jaką dietę stosować?
Jeśli chodzi o dietę, to pokrywa się ona z tą zalecaną w prewencji chorób układu sercowo-naczyniowego. Zwraca się uwagę na ograniczanie cukrów, białej mąki oraz żywności przetworzonej oraz spożywanie produktów bogatych w witamy i minerały. Znany jest związek pomiędzy niskim poziomem antyoksydantów, m.in. wit. C i E oraz beta karotenu, a zwiększonym ryzykiem rozwoju zapaleń przyzębia. Zespół prof. Grazianiego opublikował badania na temat korzyści wynikających dla dziąseł z jedzenia 2 owoców kiwi dziennie (pokrywa dzienne zapotrzebowanie na wit. C), garstki żurawiny i picia bogatej w antyoksydanty zielonej herbaty przez okres 2 miesięcy.
Duże znaczenie dla zdrowia dziąseł mają nienasycone kwasy tłuszczowe (kwasy omega-3), które zmniejszają odpowiedź zapalną odpowiedzialną m.in. za niszczenie kości oraz witamina D i wapń. Przy niedoborze witamy D zmniejsza się wchłanianie wapnia z przewodu pokarmowego, zwiększa wydzielanie hormonu przytarczyc (parathormonu), co prowadzi do nasilenia aktywności osteoklastów, odpowiedzialnych za niszczenie kości.
W internecie znaleźć można sporo rad i wskazówek dotyczących terapii, jedna z nich wskazuje na leczenie paradontozy octem jabłkowym. Te i wszystkie inne domowe sposoby (czosnek, cebula, błonnik, soda) nie doprowadzą do wyleczenia i zatrzymania choroby. Jedynie współpraca z lekarzem i stosowanie się do jego zaleceń i rygorystyczne przestrzeganie higieny jamy ustnej może poprawić rokowania.
Proteza natychmiastowa przy paradontozie – czy to możliwe?
Leczenie protetycznych u pacjentów periodontologicznych jest o wiele trudniejsze niż u pacjentów ze zdrowym przyzębiem. Wymaga współpracy lekarza protetyka i periodontologa. To jaki rodzaj uzupełnienia – stałe (mosty) czy ruchome (protezy), będzie najlepszy w konkretnej sytuacji, zależy od wielu czynników, m.in ilości zachowanych zębów, rokowaniu ich utrzymania, możliwości ich obciążenia czy warunków okluzyjnych (zgryzowych) występujących w jamie ustnej pacjenta. Badania pokazują, ze prawidłowo wykonane mosty mogą być dobrą alternatywą dla protez ruchomych. Pacjenci pytają też czy można wstawiać implanty. Możliwe jest leczenie implantologiczne, ale warunkiem jest wejście w stan stabilnej remisji choroby.
U części osób będzie to możliwe bez leczenia chirurgicznego, a u innych dopiero po odbyciu zabiegów chirurgicznych – resekcyjnych czy regeneracyjnych. Należy pamiętać, że odpowiedni przebieg fazy podtrzymującej (utrzymywanie odpowiedniej higieny, odbywanie wizyt kontrolnych i zabiegów higienizacji profesjonalnej) jest niezbędny dla powodzenia leczenia implantologicznego, gdyż powikłania są spowodowane najczęściej niewłaściwie przeprowadzoną terapią periodontologiczną.
Zaawansowana paradontoza – skutki nieleczonej
Paradontoza może prowadzić do utraty zębów, a przez to to zaburzenia funkcji żucia i pogorszenia estetyki, w konsekwencji obniżając jakość życia pacjentów. Badania pokazują, że brak zębów wiąże się z przejściem na bardziej przetworzone, bogatsze w cukry pożywienie, co ma negatywny wpływ na zdrowie ogólne. Ale to nie wszystko. Rana w jamie ustnej, związana z obecnością paradontozy, odpowiada pod względem wielkości, grzbietowej powierzchni dłoni. Ten trwający często latami stan zapalny jest niezależnym czynnikiem ryzyka w chorobach układu sercowo-naczyniowego i cukrzycy oraz zwiększa ryzyko powikłań w ich przebiegu. Badania pokazują, ze pacjenci z chorobami przyzębia, zwłaszcza Ci poniżej 60. roku życia mają ponad dwukrotnie zwiększone ryzyko chorób miażdżycowych (zawał, udar, miażdżyca tętnic obwodowych). Udowodniono ponadto, że w przypadku zawału wzrasta ono wraz ze stopniem zaawansowania paradontozy i ilością utraconych zębów.
Znane są też zależności pomiędzy paradontozą a nadciśnieniem tętniczym, chorobami neurodegeneracyjnymi (choroba Alzheimera), chorobami płuc (zapalenie płuc, przewlekła choroba obturacyjna), przedwczesnymi porodami czy niską masą urodzeniową. Dlatego każdy pacjent, u którego zdiagnozowano zapalenie przyzębia, powinien podjąć jak najszybsze leczenie periodontologiczne.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty