Rzucawka poporodowa (połogowa) – przyczyny, objawy, leczenie, skutki
Rzucawka poporodowa to stan zagrożenia życia świeżo upieczonej mamy. Dlatego tak ważna jest jej obserwacja tuż po porodzie, gdyż objawy rzucawki mogą pojawić się lub nasilić w przeciągu 48 godzin od narodzin dziecka. Jakie są przyczyny i objawy rzucawki poporodowej? W jaki sposób wygląda jej leczenie?
Czym jest rzucawka poporodowa?
Rzucawka poporodowa, inaczej nazywana rzucawką połogową, jest stanem zagrożenia życia, który pojawia się raz na 1600 ciąż (wskaźnik umieralności matek wynosi 4,2%). Najczęściej występuje u ciężarnych z uprzednio rozpoznanym stanem przedrzucawkowym lub przewlekłym nadciśnieniem tętniczym, jednakże u 16% kobiet z rzucawką nie stwierdza się wcześniej nadciśnienia tętniczego i objawów stanu przedrzucawkowego Charakteryzuje się pojawieniem drgawek toniczno-klonicznych z utratą przytomności. Lekarz może stwierdzić rzucawkę dopiero po wykluczeniu innych przyczyn, takich jak np. napad padaczkowy, tężyczka czy śpiączka cukrzycowa.
Ciśnienie tętnicze na ogół ulega obniżeniu bezpośrednio po porodzie, ale następnie może wzrastać (statystycznie osiąga największe wartości osiąga 3-6 dni po porodzie).
Przyczyny rzucawki poporodowej
Przyczyny rzucawki nie są do końca poznane. Istnieją dwie różne hipotezy. Obydwie zakładają nieprawidłową odpowiedź ośrodkowego układu nerwowego na podwyższone wartości ciśnienia tętniczego. Pierwsza hipoteza zakłada, że za bezpośrednie pojawienie się drgawek odpowiada najprawdopodobniej zwężenie się naczyń krwionośnych w mózgu, co powoduje niedokrwienie i następczy obrzęk wewnątrzkomórkowy tkanki mózgowej. Druga hipoteza zakłada uszkodzenie śródbłonka, obrzęk pozakomórkowy spowodowany wysokim ciśnieniem tętniczym oraz występowanie zakrzepów żylnych.
Objawy rzucawki poporodowej
Objawy rzucawki i stanu przedrzucawkowego to: bóle głowy i brzucha, zaburzenia widzenia, nudności, wymioty, nadciśnienie, skąpomocz, białkomocz, zwiększenie stężenia enzymów wątrobowych i kreatyniny oraz małopłytkowość. Należy pamiętać, że objawy te u części kobiet mogą w ogóle nie występować.
Przebieg rzucawki poporodowej
Przebieg samego napadu rzucawki poporodowej jest taki sam, jak rzucawki ciążowej. Można wyodrębnić 4 fazy:
- faza I – trwa do kilkudziesięciu minut, rozpoczyna się niepokojem, włókienkowymi drgawkami mięśni twarzy, rąk, przedramion i stóp; źrenice są rozszerzone, a chora traci przytomność,
- faza II – występują skurcze toniczne, czyli zaciśnięcie dłoni i rąk w łokciach, zaciśnięcie zębów, bezdech oraz sine zabarwienie twarzy; faza II płynnie przechodzi w fazę III,
- faza III – występują drgawki kloniczne obejmujące całe ciało. W podręcznikach można spotkać opis: „ciężarna rzuca kończynami górnymi i dolnymi wokół siebie”. W fazie tej następuje skurcz mięśni karku, co powoduje odgięcie głowy. Występuje zwiększone wydzielanie śliny – piana na ustach; faza ta trwa około 1 minuty,
- faza IV – faza śpiączki. Po ustąpieniu drgawek występuje głęboki, chrapliwy wdech powietrza, po czym chora przez pewien czas pozostaje w śpiączce. Zazwyczaj stan ten trwa kilka sekund bądź minut, choć w skrajnych przypadkach może zakończyć się stanem śpiączkowym.
Leczenie rzucawki poporodowej
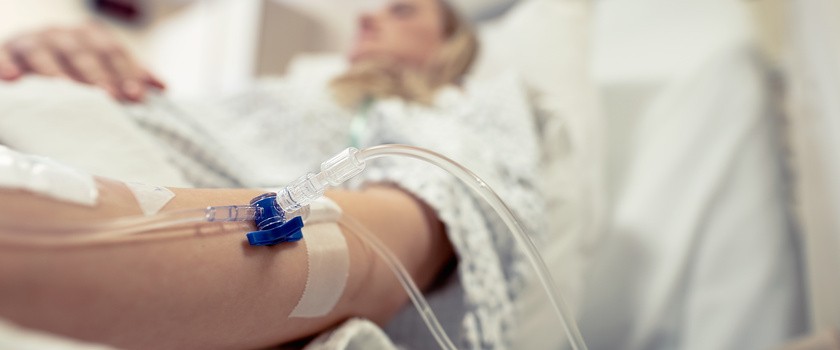
Priorytetem w farmakologicznym leczeniu rzucawki jest przerwanie napadu drgawkowego. W tym celu stosuje się siarczan magnezu (MgSO4) w dawce 6 g we wlewie szybkim (około 20 minut), następnie kontynuuje się leczenie we wlewie stałym, czyli 2 g siarczanu magnezu na godzinę. Wlew szybki powtarza się po 12 godzinach, jeżeli objawy stanu przedrzucawkowego lub rzucawki się utrzymują. W leczeniu drgawek wykorzystuje się również diazepam w dawce 5-10 mg dożylnie, a następnie 10 mg domięśniowo. Po opanowaniu drgawek wdraża się intensywną terapię obniżającą ciśnienie tętnicze krwi. W tym celu stosuje się silne leki hipotensyjne.
Należy zastosować intensywną terapię i monitorowanie. Polega ono na stałym kontrolowaniu ciśnienia tętniczego i niedopuszczeniu do przekroczenia wartości powyżej 150/100 mm Hg. Należy utrzymać drożność dróg oddechowych i ewentualnie zastosować wentylację płuc, odsysanie z dróg oddechowych. Ze względu na prawdopodobne uszkodzenie nerek monitoruje się diurezę, wyrównuje ewentualne zaburzenia elektrolitowe i równowagi kwasowo-zasadowej. Należy pamiętać o stosowaniu profilaktyki przeciwzakażeniowej i przeciwzakrzepowej.
Skutki rzucawki poporodowej
Ciężkim powikłaniem rzucawki poporodowej jest zespół HELLP. Jego nazwa to skrót pochodzący od angielskich nazw następujących objawów: niedokrwistość hemolityczna (hemolytic anemia), podwyższone wartości enzymów wątrobowych (elevated liver enzymes), małopłytkowość (low platelets). Zespół ten objawia się bólem głowy i brzucha, osłabieniem i złym samopoczuciem, nudnościami i/lub wymiotami. Czasem objawy nasilają się w nocy.


 Strefa okazji
Strefa okazji
 Nowości
Nowości
 Krótkie daty
Krótkie daty